
En los Servicios de Urgencia Hospitalarios es raro el dolor torácico que no se lleva una analítica con una petición de troponina. También, pacientes gravemente enfermos, mareos y, en general, personas que consultan con síntomas difícilmente clasificables acaban frecuentemente con una analítica de troponina en sangre.

http://bmjopenquality.bmj.com/content/4/1/u204560.w3221
Más que interesante artículo que nos llega a través de Juan Gérvas, sobre el sobrediagnóstico de enfermedad coronaria derivada de una mala interpretación de lo que implica una elevación de troponina.
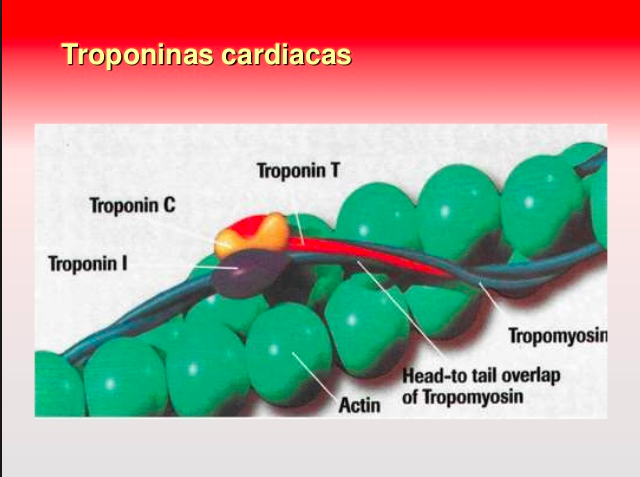
La troponina es una proteína del músculo estriado que regula la excitación y la contracción, y está formada por tres moléculas: C, I y T. Las troponina I y T son específicas de tejido cardíaco, y cuando se liberan en el torrente sanguíneo son marcadores de lesión o de estrés miocárdico. Para pacientes con signos y síntomas de isquemia miocárdica, una detección temprana de troponinas elevadas salva vidas.

http://www.amjmed.com/article/S0002-9343(17)30595-8/pdf
Para la Third Universal Definition of Myocardial Infarction Global Task Force, la troponina es el biomarcador de elección cuando se evalúa el infarto de miocardio clásico (tipo 1) debido a la oclusión aguda (parcial o completa) de una arteria coronaria. Los estudios realizados con las determinaciones de troponina de primera generación fueron altamente predictivos de síndromes coronarios agudos; los médicos comenzaron a hacer ese diagnóstico ante cualquier elevación de troponinas pensando que se había superado la falta de especificidad de la antigua CPK-MB. Esto ya no es verdad.

https://jamanetwork.com/journals/jamainternalmedicine/fullarticle/411658
Ahora en su cuarta o quinta generación, los test de troponina arrojan valores elevados para varias condiciones, además del síndrome coronario agudo. En una serie de 12.553 pacientes hospitalizados, más del 40% de pacientes con una troponina elevada no tenían un evento coronario trombótico. El valor predictivo positivo (VPP) de síndrome coronario agudo para una troponina elevada fue del 56%; con un nivel de troponina de 1.0 ng/mL o menos, el VPP fue del 48% o menos.

Cuando no se debe a la disminución del aclaramiento renal, las elevaciones de troponina pueden ser un indicador de insuficiencia miocítica o lesión coronaria sin oclusión trombótica que se produce cuando el corazón es un «espectador inocente» durante una enfermedad grave no cardiaca. Este tipo de lesión aguda de las células del miocardio se denomina infarto de miocardio tipo 2.
Los mecanismos propuestos de lesión cardíaca en estos pacientes incluyen citoquinas inflamatorias circulantes y catecolaminas elevadas. Las condiciones que pueden causar elevación de troponina incluyen: taquicardia (de cualquier causa), hipotensión, hipertensión, ejercicio extenuante (p. ej., corredores de maratón), sepsis, insuficiencia renal, tromboembolismo pulmonar, insuficiencia cardíaca, pericarditis, polimiositis, rabdomiólisis, quemaduras, traumatismo cardiaco, insuficiencia respiratoria, hipertrofia ventricular, toxicidad de medicamentos (incluida la quimioterapia) y la activación simpática mediada neuralmente.

https://www.ncbi.nlm.nih.gov/pubmed/25168154
Se podría agregar la edad avanzada a esta lista: un estudio reciente encontró que el 41% de los pacientes mayores de 70 años de edad atendidos en un servicio de urgencias sin un síndrome coronario agudo tenía elevaciones de troponina.

http://bmjopenquality.bmj.com/content/4/1/u204560.w3221
Este fenómeno relativamente nuevo de troponina elevada en pacientes que no tienen un síndrome coronario agudo puede ser muy dañino para los enfermos: puede llevar a pasar por alto el diagnóstico apropiado y/o puede hacer que los enfermos sufran tratamientos inadecuados, procedimientos no indicados, estancias hospitalarias más prolongadas y un aumento considerable de los costos de atención.
Por ejemplo, cuando pacientes con hemorragia gastrointestinal o intracraneal tienen una troponina elevada, un tratamiento errado de un síndrome coronario agudo con antiagregantes plaquetarios o anticoagulante podría ser muy perjudicial. Del mismo modo, administrar un beta bloqueante a un paciente con troponina elevada que realmente está séptico puede ser terriblemente doloso.

http://onlinelibrary.wiley.com/doi/10.1046/j.1445-5994.2002.00270.x/abstract
Lo cierto es que no es raro que los médicos se dejen llevar por un resultado elevado de troponina en sangre incluso cuando el cuadro clínico no es consistente. Es frecuente que estos enfermos acaben finalmente con procedimientos invasivos peligrosos. En un estudio de pacientes con una troponina elevada y una coronariografía posterior normal, se consideró que la elevación se había debido realmente a una taquicardia en el 28% de los casos; pericarditis en el 10%; insuficiencia cardiaca, 5%; ejercicio extenuante, 10% y un 47% no tenía un claro evento precipitante. Todos estos enfermos sufrieron una coronariografía sin necesidad.
No es admisible por tanto solicitar indiscriminadamente pruebas de troponina y menos hacerlo sin una evaluación clínica previa. En un estudio del Reino Unido, el 28% de las solicitudes de troponina fueron consideradas «completamente inexplicables» y debidas a la práctica de «marcar casillas» en las pruebas solicitadas en un triage previo a una evaluación clínica. Tras una intervención educativa, el porcentaje disminuyó al 15%.
Una estrategia para mejorar el uso de la medición de troponina es realizar una historia clínica previa (con atención a los factores de riesgo cardíaco), un examen físico y un electrocardiograma.
Es cierto que con frecuencia unas troponinas elevadas en un enfermo que no presenta un síndrome coronario agudo podría ser un indicador de gravedad y asociarse a mayor mortalidad.
Parece claro que, no obstante, no deberían solicitarse pruebas de troponina de manera indiscriminada o en pacientes con dolor torácico atípico y mínimo riesgo de enfermedad coronaria. También hay que aumentar las precauciones a la hora de interpretar una troponina elevada. Cuando niveles elevados de troponinas están presentes en pacientes admitidos por enfermedades no cardiacas, la probabilidad de que haya ocurrido un evento isquémico es muy baja y la evaluación y el tratamiento deberían dirigirse hacia el diagnóstico primario.
En medicina, casi siempre es peligroso confiar solo en las pruebas complementarias y la consecuencia de hacerlo suele ser el sobrediagnóstico, el sobretratamiento y el daño potencial a los enfermos.
En medicina, siempre hará falta el buen juicio clínico para la interpretación y adaptación de los hallazgos diagnósticos y analíticos. Los algoritmos decisionales necesitan ser inevitablemente contextualizados para procurar beneficios clínicos.
La santificación de la biometría engendra monstruos.

Totalmente de acuerdo con el artículo; las urgencias se han convertido en un petitorio de pruebas donde se marcan todos los valores y en base a eso se emite un juicio clínico; es preciso educar desde pequeños a los residentes en el concepto COMPLEMENTARIO; la historia clínica siempre debe marcar la pauta; el otro día un chico de 17 años con DT atípico y elevaciones del ST en V1-V2 se llevó de regalo la doble carga; todo por no consultar antes con adjuntos
Hay que supervisar más a los residentes y ayudarlos a orientar a los pacientes
Un saludo
Se emiten conclusiones basado en resultados de analíticas (“tratamos laboratorios” en vez de pacientes). La capacitación debe iniciar desde el pregrado para que los colegas jóvenes puedan pensar y cuestionar antes de pedir analíticas y dar tx innecesarios y que ponen en riesgo a los pacientes. Cuando se llegan a residente, ya se debe llevar eso como parte de su formación. De lo contrario se convierten en médicos que tratan equivocadamente a los pacientes tratando laboratorios…
PACIENTE DE 31 AÑOS CON SOBREPESO, MEDICO (ESTRES) , OCASIONALMENTE ESTIMULANTES DE VENTA LIBRE TIPO REDBULL, REALIZA EJERCICIO DIARIO 30 MINUTOS, CON DOLOR PRECORDIAL DE 30 MINUTOS DE EVOLUCION , SG DE LEVINE POSITIVO , INGRESA A URGENCIAS NARRA DE DOLOR TIPICO CORONARIO, EKG ELVACION ST SEPTAL, TA 170/100 ,FC 115 FR 28 AFEBRIL. SATO2 99 %, KILLIP 1. ALIVIA EL DOLOR A LOS 40 MINUTOS CON DINITRATO, MORFINA, MANEJO ANTIISQUEMICO, TROPONINA DE INGRESO POSIITVA 0.78 RANGO CRITICO , TRES CONTROLES DE TROPONINA POSTERIORES POSITIVOS 0.68, 0.66.
A LAS 24 HORAS DEL SUCESO TROPONINA NEGATIVA, PACIENTE SIN DOLOR, TA 182/132, FC 115 RESTO NORMAL. A LAS 48 HORAS SIGUIENTES ECOCARDIOGRAMA FEVI 60 % SIN LESIONES. A LAS 52 HORAS TROPONINA NEGATIVA. CATETERISMO CARDIACO NORMAL. SIGUE TENSIONES EN 160/100, FC 113,
SE DA EGRESO CON DIAGNOSTICO DE IAM TIPO 2 – SE ENVIA BISOPROLOL 5 MG DIA, AMLODIPINO 10 MG DIA. ASA DIARIA.
SE ENVIA PRUEBA DE TRIOIDES QUE MUESTRA HIPERTRIOIDISMO SUBCLINICO.
EL DIAGNOSTICO DE IAM TIPO 2 ES VIABLE ?? SE PUDO TRATAR DE VASOESPASMO CORONARIO O DEFECTO EN OFERTA DEMANDA DE OXIGENO POR HTA ?? , O PUDO SER UN TROMBO ESPONTANEO QUE RESOLVIO ??
EL PACIENTE QUIERE ACLARAR SI ESTA BIEN EL DIAGNOSTICO DE IAM TIPO 2.