Las mamografías de cribado se recomiendan en la actualidad en España a todas las mujeres mayores de 50 años, bienalmente. Desde hace más de 15 años tenemos evidencias de que esta manera de detectar precozmente cánceres de mama produce más daño que beneficio: biopsias no necesarias, diagnóstico de cánceres que no iban a comprometer la vida de la mujer (el sobrediagnóstico del cáncer de mama no es un error diagnóstico sino pronóstico) y diagnóstico adelantado innecesario de cánceres que iban a producir enfermedad (la mujer entra en una espiral terapéutica años antes de que sea sintomático o pueda palparse sin que ello cambie el pronóstico).

https://jamanetwork.com/journals/jama/fullarticle/2679928
En mayo de 2018, JAMA publicó un texto que hacía un llamamiento a abandonar los cribados universales e individualizar las decisiones dependiendo de la voluntad informada de la mujer, es decir, no recomendar mamografías a todas las mujeres sino solo a aquellas que decidieran hacérsela después de un proceso de toma de decisiones compartido donde se introdujera el riesgo basal de la mujer y sus valores en relación con riesgos y beneficios. Pero esto no va a ser nada fácil
El texto de JAMA reflexionaba sobre la dificultad de abandonar el cribado universal a propósito de la persistente realización de mamografías de cribado en las mujeres menores de 50 años en EEUU a pesar de que el organismo responsable de elaborar las recomendaciones, el Grupo de Trabajo de Servicios Preventivos de los Estados Unidos (USPSTF), había cambiado sus directrices ya en 2009.

https://jamanetwork.com/journals/jamainternalmedicine/fullarticle/2617276
Una investigación publicada en 2017 que revisaba las decisiones reales de los médicos de atención primaria norteamericanos había encontrado que más del 80% de una muestra de 871 médicos encuestados reportaron que seguían recomendando el cribado a partir de los 40 años.

https://jamanetwork.com/journals/jamainternalmedicine/article-abstract/2617273
Existen reflexiones acerca del «entusiasmo» por las mamografías de cribado de médicos y mujeres en EE.UU (hablamos de las que se realizan fuera de las recomendaciones): medicina defensiva y otras prácticas inmorales de los médicos -como la búsqueda deliberada de servicios que poder facturar- así como mala información de las mujeres y de los propios médicos que, a pesar de las evidencias, siguen sobreestimando los beneficios de la mamografía.
Pero además de mala práctica o mal conocimiento existe una dificultad real para tomar decisiones compartidas. Como escriben Keating y Pace:
«…el contribuyente más importante a la adopción limitada de las directrices podría ser el reto que los médicos tienen para comprometer realmente a las pacientes en la toma de decisiones compartida para individualizar las decisiones de cribado»

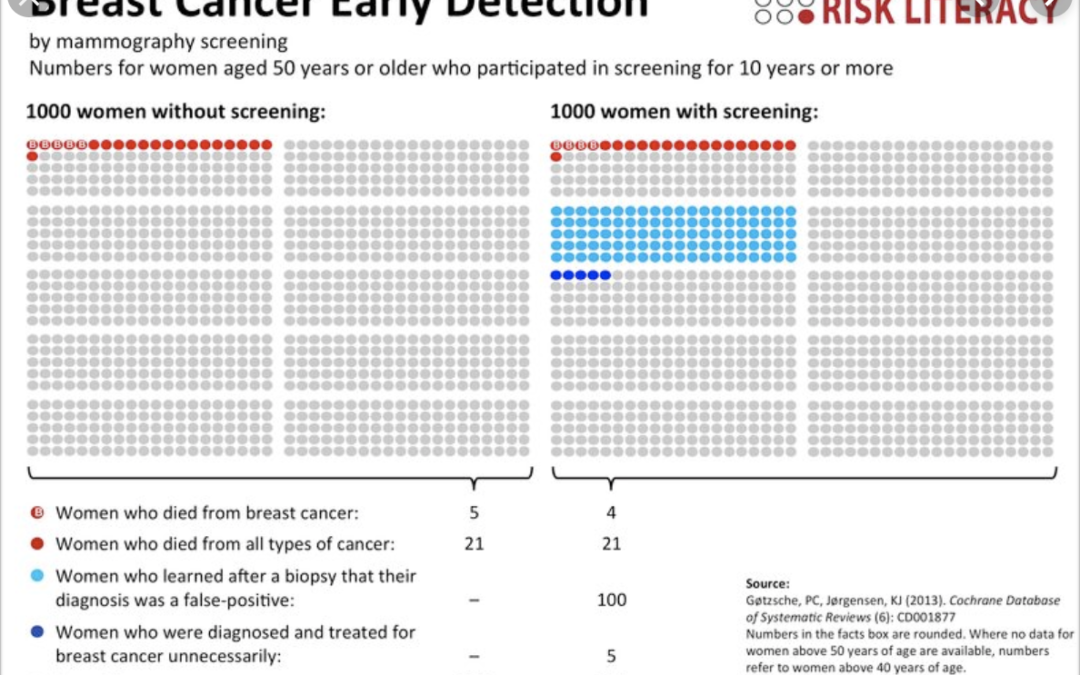
Accesible en https://www.harding-center.mpg.de/en/fact-boxes/early-detection-of-cancer/breast-cancer-early-detection
Lo cierto es que la mamografía reduce el riesgo (relativo) de muerte por cáncer de mama una media del 19% (un 8% para las mujeres de 39 a 49 años y un 33% para las mujeres de 60 a 69 años). Pero, como vemos en la Fact Box del Instituto Harding, la reducción de muertes por cualquier causa no se modifica. Dicho de otra manera, la mayoría de las muertes de mujeres con cáncer de mama ocurrirán con o sin cribado y la mayoría de las vidas se salvarán con o sin cribado.
¿Entonces para qué sirve el cribado?
Fundamentalmente, cuando es universal, para hacer daño.
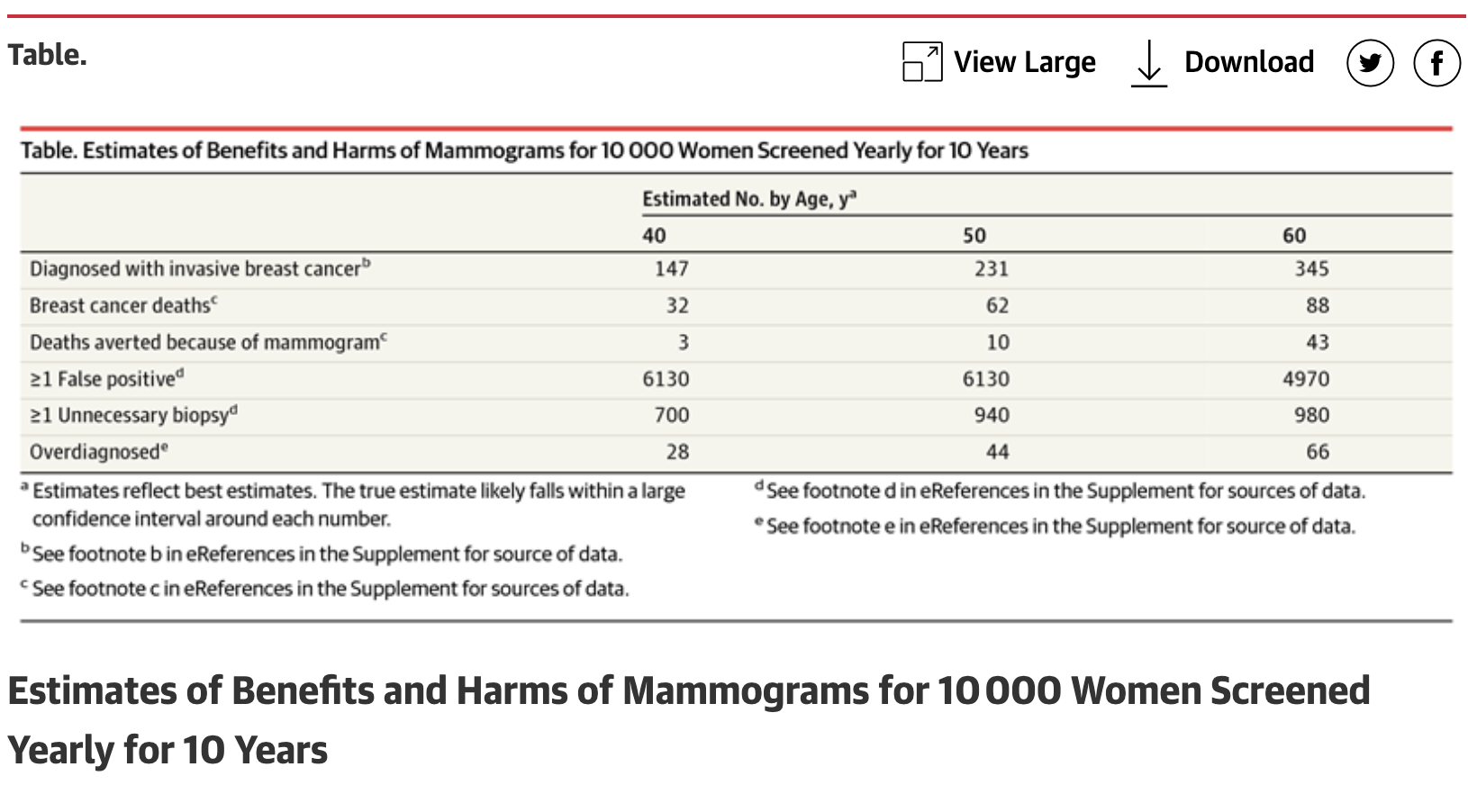
Claro, intentar evitar la muerte por una causa identificable y tan temida como un cáncer es intuitivamente atractivo. Es decir, muchos médicos y muchas mujeres pueden optar por intentar evitar esta causa específica de muerte aun sabiendo que la mortalidad por cualquier causa no se va a modificar.
Me parece bien, siempre que la mujer conozca equilibradamente los datos y asuma los riesgos que a groso modo son: llevarse un buen susto innecesariamente (falso positivo), morir de todas formas por el cáncer de mama (pero «amargada» con tratamientos desde varios años antes de los síntomas) o ser tratada de un cáncer -con quimioterapia, radioterapia, mastectomía y esas lindezas- que no iba a matarla.
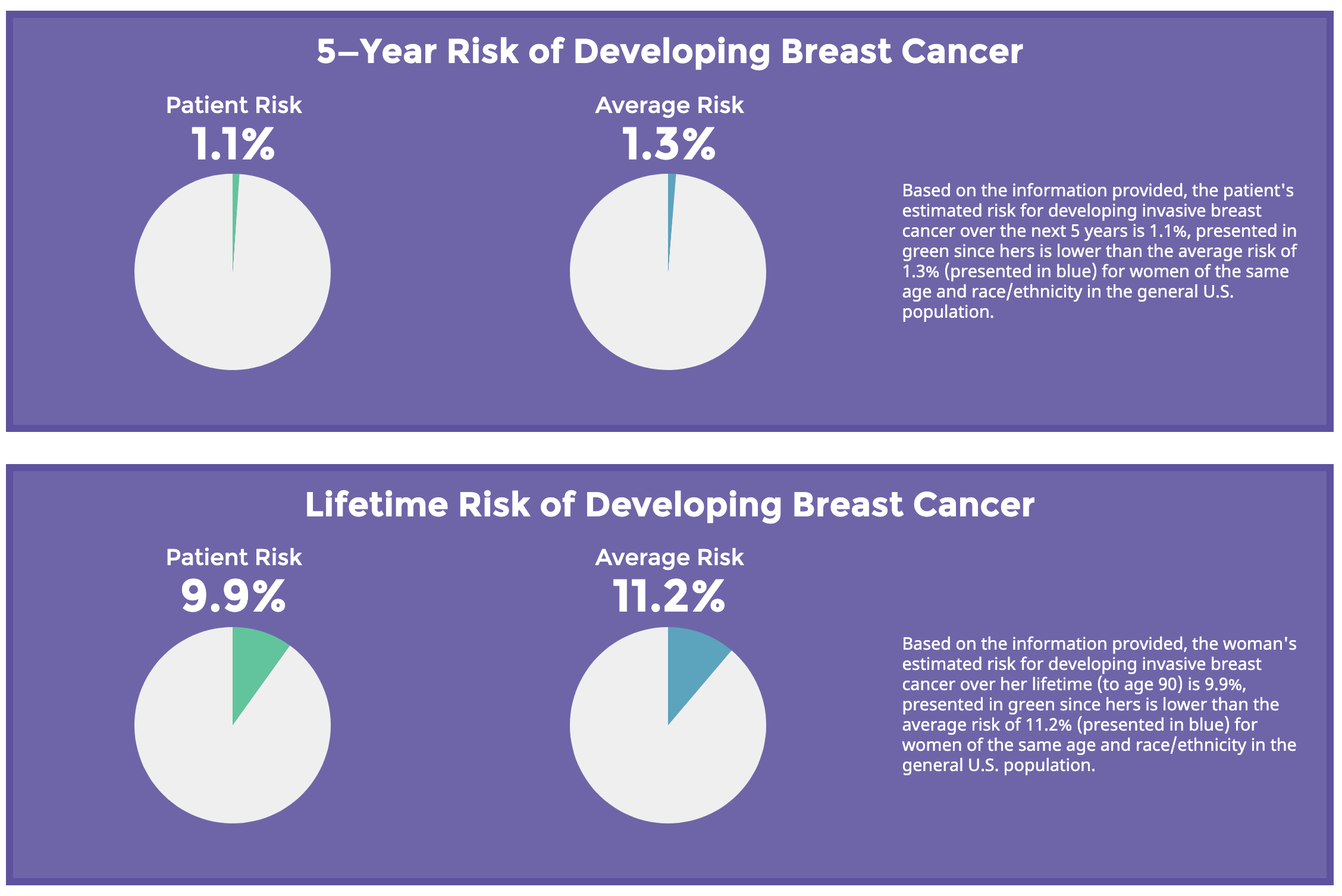
Las directrices del USPSTF y de la Sociedad Americana del Cáncer recomiendan que los médicos individualicen las decisiones sobre la realización de la mamografía de cribado e involucren a las pacientes en la toma de decisiones. Idealmente, los médicos deberían obtener un historial familiar completo y utilizar las herramientas existentes como la del National Cancer Institute. Por ejemplo, para una mujer de 50 años, con la menarquia entre los 12 y 13 años, con el primer hijo a partir de los 25 años, sin familiares de primer grado con cáncer de mama y que no sepa su BRCA, el riesgo de tener un cáncer de mama es bajo (menor que el de la población general) con lo que la mamografía claramente tendría más daños que beneficios.
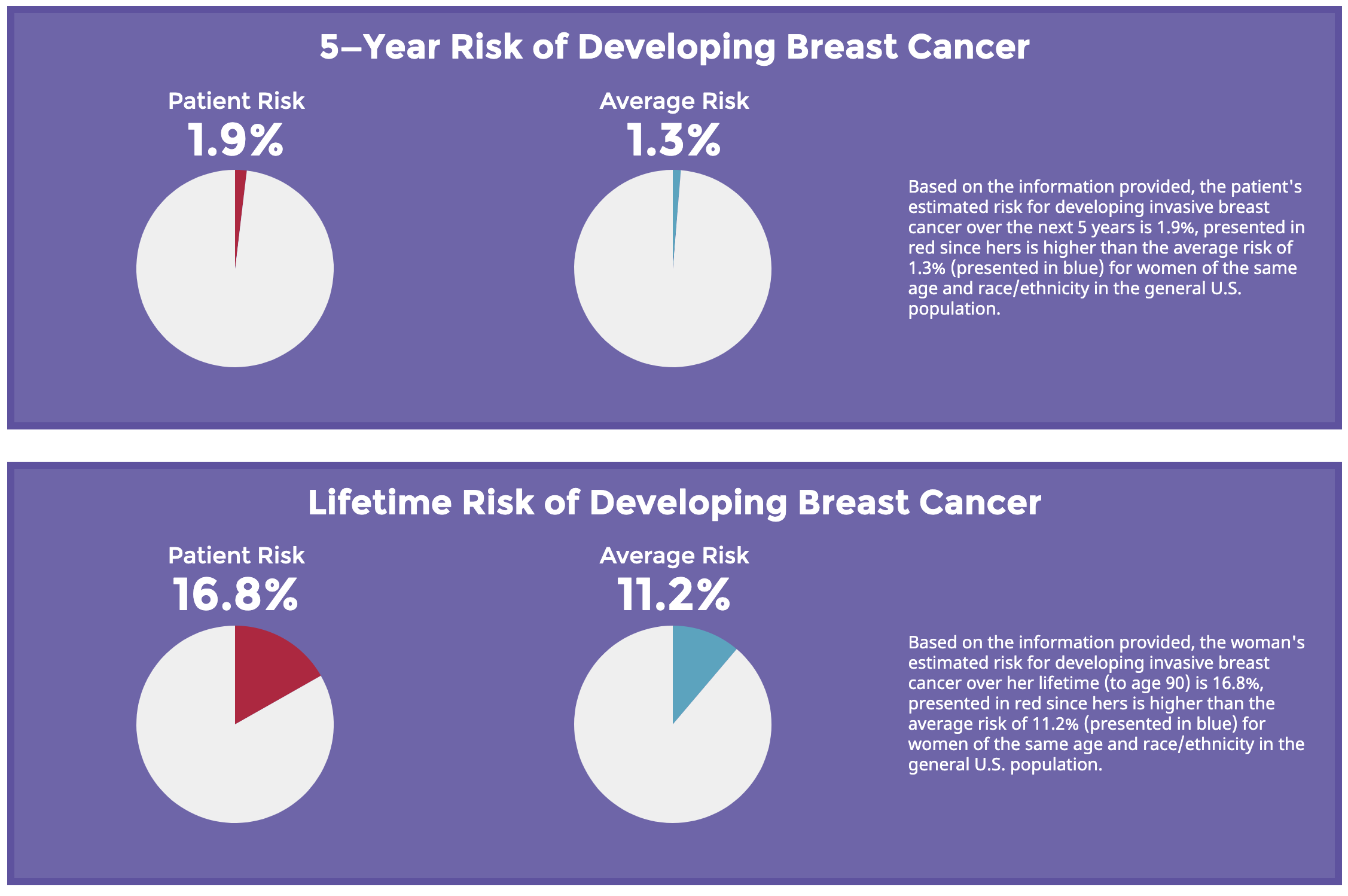
Esta misma mujer, solo con tener algún familiar de primer grado con cáncer de mama (hija, madre o hermana), ya tiene un riesgo mayor que el de la población general de desarrollar un cáncer de mama. Aunque esta herramienta y otras pueden no predecir perfectamente el riesgo de una persona de padecer cáncer de mama, son actualmente las mejores herramientas disponibles para identificar a las pacientes de mayor riesgo que son las que pueden obtener un mayor beneficio de la mamografía de cribado.
Es decir, la recomendación de salud pública, a todas las mujeres a partir de los 50 años, no debería ser la realización de una mamografía de cribado (dintel arbitrario que hemos establecido) sino la consulta con su médico de familia para decidir si ha de ser realizada. La mamografia de cribado es pues una decisión clínica no de salud pública.
No es una comunicación fácil. Como escriben Keating y Pace:
«Con esta información, los médicos y los pacientes deberían poder discutir los beneficios y daños de la mamografía de cribado… preguntar a las pacientes cómo se sienten acerca de potenciales pruebas adicionales y la posibilidad de un tratamiento innecesario, o cómo podrían sentise si se produce la improbable posibilidad de ser diagnosticadas con un cáncer potencialmente mortal por no haberse sometido a una mamografía de cribado. La evidencia sugiere que los pacientes pueden comprender estos conceptos, incluyendo el riesgo de cáncer de mama, y las incertidumbres de los beneficios y daños asociados con la revisión.»
Esta decisión necesita tiempo y conocimiento de los valores de la mujer y su historia vital. Necesita un médico de familia. Y necesita que los recursos dedicados al cribado universal sean invertidos, en parte, en atención primaria para que los profesionales dispongan de ese tiempo y los recursos para ayudar a las mujeres a tomar una decisión informada.

También necesita que las campañas públicas de información sena leales con la verdad y dejen de simplificar el cribado con información, cuando menos, sesgada y, cuando más, manipuladora. Las campañas de cribado no salvan vidas.
Con los cribados en general, pero especialmente con el de mama, no es adecuado ni aplicar una sola recomendación a las mujeres de cualquier edad y perfil de riesgo ni que los médicos o los responsables de salud pública tomen esas decisiones por las pacientes.
Cualquier mamografía realizada a una mujer asintomática debería estar bien justificada y, como cuando se realizan otras pruebas consideradas peligrosas (y la mamografía por sus potenciales consecuencias negativas en el medio plazo lo es, sin duda), contar con un documento que demuestre que la mujer ha sido adecuadamente informada por su médico de familia de los pros y de los contras.
Los médicos de familia deberían ser los especialistas que abanderaran este cambio paradigmático. Si tuviera que pedir un deseo para el año 2020 sería que la decisión de realización de una mamografía de cribado esté en el ámbito clínico y no en el de la salud pública. Pero este imprescindible cambio, como otros, no va a ser nada fácil debido a las 3 fatídicas «ies»: intereses, inercia e incompetencia.
Abel Novoa es médico de familia y presidente de NoGracias

Añadiría un par de “in-”s a la fatídica hidra a batir, con no menos de 5 cabezas:
– injerencia, la de los paternalismos rancios (realmente, todos lo son) en decisiones asistenciales que corresponden a la autonomía de las personas, e
– insaciable, la voracidad comercial de toda ciencia parasitada por los platelmintos del Negocio.
No será tan difícil mientras haya voluntad y acción sostenida y coordinada.
La mamografía de cribado es una decisión individual, y la vigilancia de su (y otras prácticas clínicas) sobrediagnóstico y sobretratamiento es una cuestión democrática (ni de salud pública ni política o no solo de esos campos). Si acaso, de justicia (podríamos decir «ética» pero no solo pertinente a las personas de bioética o las del apartado de ética del campo de la filosofia):
-Rogers WA, Craig WL, Entwistle VA. Ethical issues raised by thyroid cancer overdiagnosis: A matter for public health? Bioethics. 2017 Oct;31(8):590-598
Un pequeño inciso:
Cuando se habla de implicar al paciente en la toma de decisiones, ¿como lo hacen ustedes, queridos colegas? Porque debo admitir, no me duelen prendas tener que reconocerlo, que por regla general no lo consigo en absoluto.
Pongamos el ejemplo concreto. Paciente que acude por patología benigna menor, como un pequeño lipoma asintomático.
Se explica pertinentemente el diagnóstico y a continuación se le pregunta al paciente que quiere que hagamos con ello, si quiere extirparlo o dejarlo en paz.
Independientemente del nivel cultural del paciente, la respuesta emotiva es siempre la misma. Su gesto de sorpresa y perplejidad muestra a las claras su pensamiento: con tantos médicos que hay en el seguro, me ha tenido que tocar el loco. Su respuesta verbal, con diferentes perífrasis, epítetos y entonaciones viene a ser: ¿que carajos me pregunta? A eso vengo, a que me lo diga usted…
Y ya tenemos el conflicto, desembocando en un diálogo de besugos, si uno no quiere de que le tachen de rancio médico paternalista…
Por regla general, la mayoría de las veces se trata de algo más triste que un inocente lipoma. La biopsia, síntomas e imagen se aúnan bellacamente para sentar un diagnóstico de carcinoma de estomago, de hígado, acaso de páncreas…
Y el paciente no esta, en modo alguno, para toma de decisiones compartidas. Espera de su médico, que le ayude humanamente decidiendo por él, que no siente la menor capacidad de decidir, lo que estime mejor de lo mejor, del rodillo terapéutico que le espera.
¿Que carajo es, pregunto a mi vez, la Medicina paternalista y la toma de decisión compartida?