Incertidumbres acerca de la implantación del cribado de cáncer de pulmón (1/3)
El texto que sigue es una recopilación de información actualizada de diferentes fuentes bibliográficas, alrededor de los cribados de cáncer con especial énfasis en lo publicado acerca del cribado de cáncer de pulmón. El texto se divide en tres partes para facilitar su lectura. Las tres partes se publicarán a la vez en forma de tres entradas en dos blogs (No Gracias y Salud, Dinero y Atención Primaria). Agradezco a Juan Gérvas y a Juan Simó su lectura y aportaciones críticas al texto, más allá de facilitar su publicación.
1ª parte: Epidemiología. Beneficios y daños de los programas de cribado. El ejemplo del cribado de cáncer de mama.
Introducción y Epidemiología
Son ya tres los programas de cribado implantados en nuestro territorio, al considerar que la evidencia actual ha demostrado que el beneficio de su detección precoz, en términos de disminución de mortalidad y en algún caso de incidencia, compensa los efectos adversos que pueden producir. Concretamente, los tumores que disponen de un programa de salud pública que forma parte de la cartera de servicios del Sistema Nacional de Salud (1) son el cáncer de mama, cáncer colorrectal y cáncer de cérvix. Son las comunidades y ciudades autónomas las responsables de planificar y llevar a cabo estos programas.
Desde hace varios años se viene hablando sobre la posible implantación de un nuevo programa de cribado, en este caso en el cáncer de pulmón, que recientemente llega al debate político tanto a nivel de la UE (aquí y aquí), como en las comunidades autónomas del Estado.
El cáncer de pulmón es uno de los cánceres más comunes en todo el mundo. En los Estados Unidos (EEUU) y otros países industrializados (incluida Europa), es la principal causa de mortalidad por cáncer, principalmente debido a la exposición al humo del cigarrillo, siendo este el principal factor de riesgo para su desarrollo, que se estima que representa aproximadamente el 90 por ciento de todos los cánceres de pulmón (2).
Además es la principal causa de muerte por cáncer en todo el mundo en los hombres y la segunda causa principal en las mujeres 3. Así, en 2018, aproximadamente 2,1 millones de pacientes padecieron un cáncer de pulmón causando alrededor de 1,8 millones de muertes en todo el mundo (3, 4).
A nivel más local, por ejemplo en el caso de la Comunidad Foral de Navarra, representa la primera causa de muerte prematura antes de los 75 años de edad (5).
En el momento del diagnóstico alrededor del 75% de los pacientes con cáncer de pulmón presentan síntomas debido a una enfermedad metastásica o local avanzada, cuando ya no es posible un tratamiento curativo. Para estos cánceres avanzados, los tratamientos ofrecidos tienen poco impacto en la supervivencia, siendo el promedio de las tasas de supervivencia a cinco años de aproximadamente el 18% para todas las personas con cáncer de pulmón, a pesar de los avances actuales en la terapia (6, 7).
En prevención: también conviene sopesar el riesgo-beneficio
Cuando se plantea una intervención preventiva, al igual que ocurre en cualquier otra decisión clínica, esta debe basarse en sopesar la magnitud de los beneficios frente a los daños que se producirán como resultado de la acción que pretendamos llevar a cabo, y presentar dicha información de una manera ordenada y comprensible y, siempre que sea posible, utilizando riesgos absolutos y no relativos.
Ya lo señalaron hace décadas Cochrane y Holland en 1971, al enunciar que “si un paciente le pide ayuda a un médico, el médico hace lo mejor que puede. No es responsable por defectos en el conocimiento médico. Sin embargo, si el médico inicia procedimientos de cribado, se encuentra en una situación muy diferente. Debería tener evidencia concluyente de que el cribado puede alterar la historia natural de la enfermedad en una proporción significativa de las personas examinadas”, recomendación que sigue encabezando las principales fuentes bibliográficas sobre la prevención basada en pruebas (8).
Uno de los principales sesgos en el cribado es el sesgo de adelanto diagnóstico o tiempo de anticipación (lead time bias), que equivale al período de tiempo entre la detección de una afección médica mediante cribado y el momento en que normalmente se habría diagnosticado de haber consultado el paciente por aparición de síntomas, es decir, según su evolución natural.
Cuando dicho intervalo de anticipación es muy corto, como ocurre con el cáncer de pulmón, es difícil demostrar que el tratamiento de la condición médica detectada mediante cribado sea más efectivo que el tratamiento después de que aparezcan los síntomas. Sin embargo, cuando la anticipación es más amplia, como ocurre con el cáncer de cuello uterino (en promedio, el carcinoma in situ tarda de 20 a 30 años en progresar a una enfermedad clínicamente invasiva), el tratamiento de la afección médica detectada mediante cribado puede ser muy eficaz (8).
¿Cómo puede el tiempo de anticipación causar resultados sesgados en un estudio sobre la eficacia del tratamiento precoz? Como se muestra en la siguiente figura, debido al cribado, se podría detectar una enfermedad antes de lo que se habría encontrado después de que el paciente desarrollara síntomas. Como resultado, las personas a las que se les diagnostica mediante cribado de una enfermedad mortal sobrevivirán, en promedio, más tiempo desde el momento del diagnóstico que las personas a las que se les diagnostica después de que hayan desarrollado síntomas (barra morada en la figura), incluso si el tratamiento precoz no es más eficaz que el tratamiento en el momento de la presentación clínica. En tal situación, el cribado parecería ayudar a las personas a vivir más tiempo, mejorando falsamente las tasas de supervivencia cuando, en realidad, no se les habría dado más «tiempo de supervivencia» sino más «tiempo de enfermedad» (8).
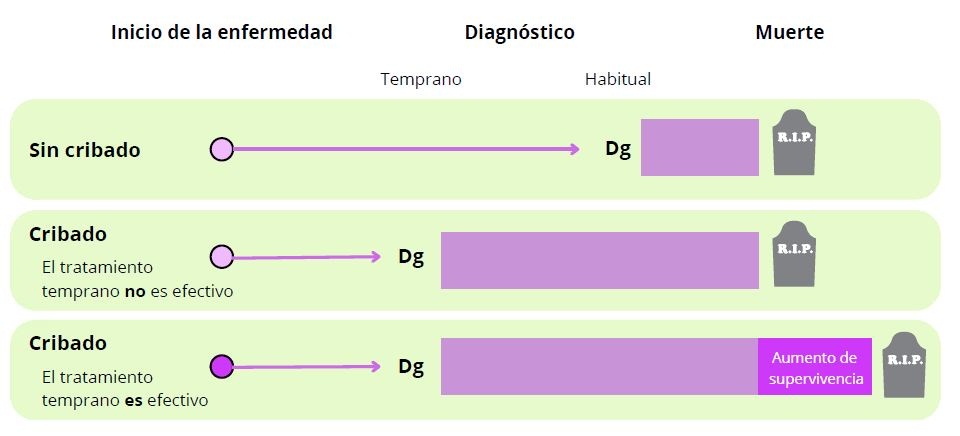
Cómo el tiempo de anticipación afecta al tiempo de supervivencia tras un cribado. Las áreas sombreadas (morado) indican la duración de la
supervivencia después del diagnóstico (Dg). Elaboración propia a partir de Fletcher GS “Evidence-based approach to prevention” UpToDate, 2022 (8)
Un método de análisis adecuado para evitar el sesgo de anticipación es comparar las tasas de mortalidad específicas por edad en lugar de las tasas de supervivencia en un grupo de personas examinadas y un grupo de control de personas similares que no se someten a la prueba, como ocurre en un ensayo aleatorizado.
Conviene resaltar que el objetivo de los cribados de cáncer es disminuir las muertes (mortalidad por todas las causas), y no sólo las muertes por el cáncer considerado, para poder enunciar que “salvan vidas”. Podría suceder, y sucede, que disminuya la mortalidad por el cáncer cribado, pero que no varíe la mortalidad general, como veremos más adelante. Incluso podría existir un componente de aumento de mortalidad total debido al cribado, ligada al sobrediagnóstico y sobretratamiento de las condiciones detectas. Además, la elección de los términos en el lenguaje utilizado a la hora de exponer unos datos o proponer un programa puede conllevar un efecto persuasivo, por ejemplo al usar la palabra «prevención» en lugar de «detección precoz», nos puede sugerir erróneamente que el cribado reduce las probabilidades de contraer cáncer (9).
Un segundo sesgo a tener en cuenta es el sesgo de duración de la enfermedad (length-time bias), que se produce porque la proporción de lesiones de crecimiento lento diagnosticadas mediante el cribado es mayor que la proporción de aquellas diagnosticadas durante la atención médica habitual. Como resultado, el sesgo de duración hace parecer que el cribado y el tratamiento temprano son más efectivos que la atención habitual (8).
Las pruebas de cribado o detección precoz funcionan mejor cuando una afección médica se desarrolla lentamente. Sin embargo, un tipo concreto de cáncer muestra típicamente tumores con una amplia gama de tasas de crecimiento: algunos crecen lentamente, mientras que otros lo hacen muy rápido. Es probable que las pruebas de detección precoz encuentren principalmente tumores de crecimiento lento porque están presentes durante un período de tiempo más largo antes de que causen síntomas. Los tumores de crecimiento rápido tienen más probabilidades de causar síntomas que conducen al diagnóstico en el intervalo entre las pruebas de cribado. Por lo tanto, el cribado tiende a encontrar tumores con pronósticos inherentemente mejores. Como resultado, las tasas de mortalidad de los cánceres que se detectan mediante cribado pueden ser mejores que las de los que no se detectan mediante el mismo, pero el cribado no protege en esta situación (8).
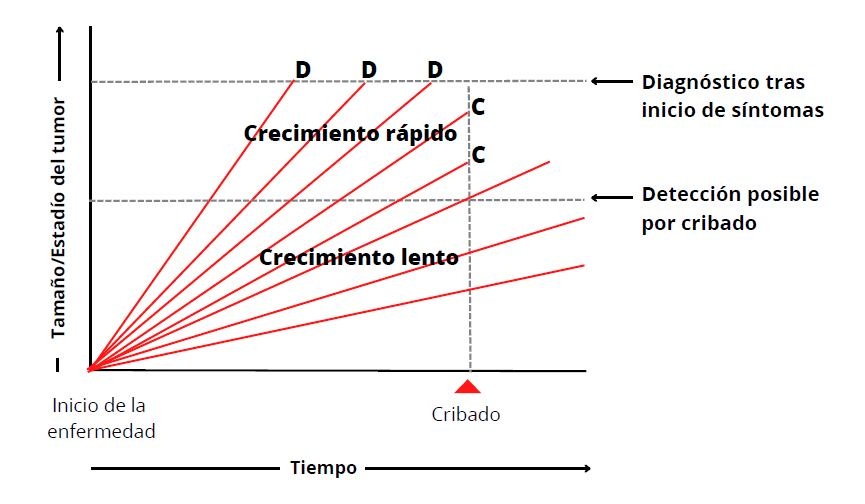
Relación entre el sesgo de duración y la velocidad de crecimiento del tumor. D: diagnóstico tras aparición de síntomas; C: detección mediante cribado. Elaboración propia a partir de Fletcher GS “Evidence-based approach to prevention” UpToDate, 2022 8 (fuente primaria: Prevention. In: Clinical Epidemiology: The Essentials, 6th ed, Fletcher G (Ed), Lippincott Williams and Wilkins 2020. Disponible en: https://shop.lww.com/Clinical-Epidemiology/p/9781975109554)
Los tumores de crecimiento rápido se diagnostican antes de que se realice el cribado, mientras que los tumores de crecimiento más lento dan tiempo para la detección mediante cribado.
El tercer sesgo principal que puede ocurrir en los estudios de prevención es el sesgo de adherencia o cumplimiento. Los pacientes cumplidores tienden a tener mejores pronósticos independientemente de las actividades preventivas. Las razones de esto no están completamente claras, pero en promedio, los pacientes que cumplen están más interesados en su salud y generalmente son más saludables que los que no cumplen.
Los sesgos de duración y cumplimiento se pueden evitar confiando en estudios que tengan grupos control simultáneos que sean comparables. En cada grupo, se deben contar todos los resultados independientemente del método de diagnóstico o grado de participación (8).
Rendimiento de la prueba de cribado
Una buena prueba de cribado debe tener una alta sensibilidad para que no pase por alto los pocos casos de enfermedad presentes. También debe ser sensible al comienzo de la enfermedad, cuando el curso posterior aún puede alterarse. Además, una prueba de cribado también debe tener una alta especificidad para reducir la cantidad de personas con resultados falsos positivos que requieren una evaluación diagnóstica.
La sensibilidad y la especificidad se determinan para las pruebas de cribado de la misma manera que para las pruebas diagnósticas, con una gran diferencia. La sensibilidad y la especificidad de una prueba de diagnóstico se determinan comparando los resultados con otra prueba de referencia (“gold standard”). En el cribado, el gold standard para la presencia de la enfermedad a menudo no es solo otra prueba más precisa, sino también un período de tiempo para el seguimiento. La prueba de referencia se aplica rutinariamente solo a personas con resultados positivos en la prueba de cribado para diferenciar entre resultados positivos verdaderos y falsos. También se debe aplicar un período de seguimiento a todas las personas que tienen un resultado negativo en la prueba de cribado para diferenciar entre resultados verdaderos y falsos negativos (8).
El seguimiento es particularmente importante en el cribado del cáncer, donde ocurren cánceres de intervalo, es decir, cánceres que no se detectan durante el cribado pero que se descubren posteriormente durante el período de seguimiento. Cuando se producen cánceres de intervalo, se reduce la sensibilidad de la prueba calculada.
Clásicamente, los cribados de enfermedad sólo se justifican si cumplen los criterios de Wilson y Jungner (10). En la práctica, el punto más débil de los cribados de cáncer se refiere a la falta de cumplimiento del séptimo criterio según el cual “la historia natural de la afección, incluido el desarrollo desde la fase latente a la enfermedad manifiesta, debe ser entendido adecuadamente”, como ya vimos de forma somera en el sesgo de duración de la enfermedad, dada la amplia variabilidad en la evolución de la enfermedad aun tratándose de un mismo tipo de cáncer.
De forma más resumida, para decidir qué condiciones cribar, hay tres criterios importantes a tener en cuenta (8):
- La carga de sufrimiento causada por la afección (la prevalencia y gravedad de la enfermedad a nivel poblacional),
- La efectividad, seguridad y coste de la intervención o tratamiento preventivo y
- El rendimiento de la prueba de cribado.
De forma general, podríamos decir que los efectos adversos del cribado incluyen daños físicos por algunas pruebas de cribado (por ejemplo, una perforación intestinal o hemorragia en el caso de una colonoscopia en el cribado de cáncer de colon), etiquetado negativo, pruebas falsamente positivas que resultan en un seguimiento innecesario y sobrediagnóstico, y una detección de “incidentalomas” (hallazgos casuales que probablemente requerirán de nuevas intervenciones sanitarias y sus inherentes riesgos).
Al revisar las recomendaciones sobre prevención a título individual, los médicos pueden determinar si los beneficios y daños de la actividad se presentan de manera comprensible, utilizando riesgos absolutos en lugar de relativos, y si la recomendación ha tenido en cuenta la solidez de la evidencia disponible. Deben compartir esta información con sus pacientes para ayudarlos a tomar una decisión informada sobre actividades preventivas que tenga en cuenta la información científica y sus valores individuales.
Antes de adentrarnos en el tema que se pretende abordar, tomemos como ejemplo el cribado de cáncer de mama, instaurado desde 1990 en todo el territorio nacional, para ilustrar la tendencia en esta falta de información transparente según la evidencia disponible. Actualmente, podríamos afirmar que el interés del cribado sistemático mediante mamografía en mujeres de 50 a 69 años sin un riesgo elevado de cáncer de mama sigue siendo incierto. Según un análisis “optimista” (al incluir los resultados de estudios incluso relativamente poco fiables o de escasa solidez estadística) que recoge de forma independiente la revista francesa Prescrire, de 1.000 mujeres de 50 a 70 años que participan en el cribado de cáncer de mama mediante mamografía durante 20 años: entre 0 y 6 mujeres evitan la muerte por cáncer de mama gracias al cribado; se realizan entre 150 a 200 punciones o biopsias innecesarias por anomalías sugestivas de cáncer; y al menos 19 reciben un diagnóstico de cáncer y son expuestas a los efectos indeseados de un tratamiento de cáncer de mama (cirugía, radiación, tratamiento hormonal y/o quimioterapia) sin beneficiarse de ello, puesto que sus cánceres no habrían dado lugar a manifestaciones clínicas (sobrediagnósticos) ya que se sabe que ciertos cánceres de mama no conllevan riesgos para la salud, y son tratados innecesariamente. En ausencia de cribado, las mujeres afectas no lo habrían sufrido nunca y morirían por otras causas sin ni siquiera saber que existían (11).
La misma revista, referente internacional en sus análisis sobre todo por su estricto nivel de transparencia y ausencia de conflicto de intereses, se hace eco de las recomendaciones de la US Preventive Services Task Force (USPSTF, grupo de trabajo de servicios preventivos de los EEUU que se define como panel independiente de expertos en atención primaria y prevención y que se dedica a revisar sistemáticamente la evidencia de efectividad y desarrolla recomendaciones para servicios clínicos preventivos) quien, a principios de 2016, publicó un nuevo análisis de los datos de evaluación de las mamografías (12), según el cual para 1.000 mujeres que participan en el cribado mediante mamografía cada dos años entre los 50 y los 74 años: entre 4 y 9 mujeres evitan la muerte por cáncer de mama gracias al cribado; entre 830 y 1.325 resultados son falsos positivos, de los cuales 121 a 205 derivan en punciones o biopsias; y entre 11 y 34 cánceres son sobrediagnósticos y tratados innecesariamente. Estas estimaciones resultan consistentes con las de Prescrire en 2015, abogando esta revista a compartirlas con las mujeres para decidir si participar o no en el cribado del cáncer de mama.
Desgraciadamente, las campañas de los diferentes servicios de salud autonómicos en nuestro país no suelen incluir dicha información (como es el caso de la Comunidad Foral de Navarra), obviando los potenciales daños asociados, o lo hacen de forma tímida e incompleta (como podría ser el caso de Euskadi), lo que levanta sospechas acerca de posibles conflictos de interés poco transparentes. También las sociedades científicas, como es el caso de la Sociedad Española de Ginecología y Obstetricia, ofertan una información que tiende a alabar los beneficios y minimizar los riesgos, si los comparamos con los datos expuestos más arriba.

Ejemplo de carta de invitación, en este caso de la Comunidad Foral de Navarra, a las pacientes mayores
de 45 años de edad, a participar en el programa de prevención del cáncer de mama.
En realidad, el cribado mamográfico del cáncer de mama no elimina en absoluto la duda o el riesgo de cáncer de mama. Su funcionamiento es muy imperfecto. La información no es propaganda. Las mujeres merecen una información equilibrada y les conviene permanecer vigilantes. Un buen ejemplo que plasma la información de forma completa y sencilla es el documento elaborado por el Harding Center for Risk Literacy (las cifras que se plasman varían levemente respecto a las comentadas más arriba, en parte por ser una elaboración previa en 2013):

Además, en algunas comunidades autónomas como es el caso navarro o el de la Comunidad Valenciana, a pesar de que las recomendaciones estatales ofertan el programa a mujeres con edades comprendidas entre 50 y 69 años como población objetivo (13), se ha decidido incluir a las mujeres de 45 a 50 años, aun cuando hay evidencia de que los riesgos del cribado mediante mamografía son más importantes que los potenciales beneficios, débiles y no demostrados, cuando se oferta a mujeres por debajo de los 50 años de forma sistemática (14).
Hay una tendencia a transmitir a la población la sesgada percepción de que las actuaciones preventivas son intrínsecamente positivas, transmitiendo en cierta forma que con el diagnóstico precoz conseguimos salvar vidas. Pero no solo los pacientes acceden a información sesgada, sino que los profesionales tienden a recibir la misma información institucional, conforman en ocasiones las unidades que se dedican a promover estas intervenciones preventivas y su consecuente tratamiento apoyándose en guías de práctica clínica que en un porcentaje no despreciable muestran la información de forma sesgada. En este sentido, un estudio que analiza cómo presentan dichas guías la información a los sanitarios, demuestra que el 69% de las guías sobre cáncer en Estados Unidos no hacen referencia a los riesgos de los cribados o los presentan de una manera asimétrica con respecto a los beneficios, afirmando los autores del estudio que esta forma de sobreestimar los beneficios y minimizar los riesgos puede alterar la decisión médica (15).
En dicho análisis, solo el 31% de las guías clínicas explica los beneficios y riesgos del cribado y casi el 15% de las guías no mencionan los riesgos en absoluto, cuando es de sobra sabido que la radiación ionizante de varias pruebas radiológicas induce cáncer. En este sentido, y volviendo al ejemplo del cáncer de mama, según estimaciones indirectas de 100.000 mujeres que inician el cribado de cáncer de mama mediante mamografía a los 40 años de edad, la radiación provocaría de 10 a 20 muertes por cáncer (muerte, que no casos de cáncer), y de 1 a 5 muertes si se inicia a los 50 años, tal y como estima la Agencia Internacional para la Investigación del Cáncer (11).
Además se añaden los riesgos aparentemente banales desde el punto de vista del profesional, pero nada desdeñables desde quien los padece, como son la angustia que genera la espera de un resultado, la necesidad de acudir a diferentes citas médicas y la forma de conciliarlas con la vida cotidiana, los días de ausencia en el trabajo, la repercusión en la dinámica familiar y en miembros cercanos, y un largo etcétera de consecuencias subjetivas difícilmente medibles.
Afortunadamente, hay quien se hace eco de ello, pero es información que queda relegada a un fortuito hallazgo para quien se dedique a indagar sobre ello de forma intencionada y raramente (por ser optimistas) aparece en los medios de comunicación.
Como cabría esperar y volviendo al tema que nos atañe, en el caso del cribado de cáncer de pulmón también existen serias dudas acerca del posible beneficio de su implantación en población de riesgo, dado que existen unos riesgos asociados importantes, como detallaremos en las siguientes partes de este artículo. Por ello, no deja de resultar llamativo que quien promocione esta intervención poblacional apenas mencione los potenciales daños.
Si una vez implantado el programa de cribado, la detección precoz resulta menos útil y más dañina de lo que pensábamos, una pregunta importante y compleja es cómo deshacer el apoyo generalizado que existe a nivel de la población (16). Quizás debamos ser más cautos, asumir y aceptar que hay mucha incertidumbre e interrogantes sin resolver acerca de un tema complejo, y exponer de forma transparente y humilde la información de la que disponemos en cada momento, incorporando ventajas e inconvenientes de las intervenciones propuestas, máxime si van dirigidas a población sana.
Mounir Diouri Nair – Médico de Familia y Comunitaria en Navarra
Referencias bibliográficas
- Ministerio de Sanidad. Programas de cribado de cáncer [Internet]. Disponible en: https://www.sanidad.gob.es/profesionales/saludPublica/prevPromocion/Cribado/cribadoCancer.htm
- Mannino DM et al. “Cigarette smoking and other possible risk factors for lung cancer” UpToDate. Web uptodate.comconsultada el 8 de diciembre de 2022: 20 páginas.
- Organización Mundial de la Salud [Internet]. OMS, Cáncer 2022 [actualizado 2 de febrero 2022]. Disponible en: https://www.who.int/es/news-room/fact-sheets/detail/cancer
- Ferlay J, Colombet M, Soerjomataram I, et al. Estimating the global cancer incidence and mortality in 2018: GLOBOCAN sources and methods. Int J Cancer 2019; 144:1941.Disponible en: https://pubmed.ncbi.nlm.nih.gov/30350310/
- Gobierno de Navarra. En Navarra se diagnostican al año cerca de 3.400 casos de cáncer, siendo el de pulmón la primera causa de muerte en menores de 75 años [Internet]. Gobierno de Navarra, 2019 [publicado el 31 de enero 2019]. Disponible en: http://www.navarra.es/home_es/Actualidad/Sala+de+prensa/Noticias/2019/01/31/diagnosticos+cancer+al+ano.htm
- Deffebach ME, Humphrey L. “Screening for lung cancer” UpToDate. Web uptodate.comconsultada el 14 de noviembre de 2022: 40 páginas.
- Prescrire Rédaction “Dépistage des cancers du poumon. Trop d’incertitudes, même chez les fumeurs” Rev Prescrire 2013; 33 (360): 754-759.
- Fletcher GS “Evidence-based approach to prevention” UpToDate. Web uptodate.comconsultada el 14 de noviembre de 2022: 44 páginas.
- Gigerenzer G. “Full disclosure about cancer screening”. BMJ 2016;352:h6967. doi: https://doi.org/10.1136/bmj.h6967
- Wilson JMG, Jungner G. The principles and practice of screening for disease. Geneva: WHO; 1966. Disponible en: https://apps.who.int/iris/handle/10665/208882
- Prescrire Rédaction “Dépistage des cancers du sein par mammographies. Troisième partie. Diagnostics par excès: effet indésirable insidieux du dépistage” Rev Prescrire 2015; 35 (376): 111-118.
- Siu AL et al. “Screening for breast cancer: U.S. Preventive Services Task Force recommendation statement” Ann Intern Med 2016; 164 (4): 29-296. Disponible a través de: https://www.cdc.gov/spanish/cancer/breast/basic_info/screening.htm
- Ministerio de Sanidad. Programas de cribado de cáncer de mama [Internet]. Disponible en: https://www.sanidad.gob.es/profesionales/saludPublica/prevPromocion/Cribado/CribadoCancerMama.htm
- Prescrire Rédaction “Diagnostics par excès des cancers du sein: quelle estimation ?” Rev Prescrire 2016; 36 (390): 315-316.
- Caverly TJ et al. Presentation of Benefits and Harms in US Cancer Screening and Prevention Guidelines: Systematic Review. J Natl Cancer Inst. 2016; 108 (6). Disponible en: https://academic.oup.com/jnci/article/108/6/djv436/2412660?login=false
- Gérvas J. ¡Abandonen las mamografías! ¡Ya! [Internet]. El mirador. Acta Sanitaria [2 de febrero de 2019]. Disponible en: https://www.espaciosanitario.com/opinion/el-mirador/abandonen-las-mamografias-ya_1417843_102.html

Trackbacks/Pingbacks