Decíamos en la primera parte de esta serie de entradas que el generalismo tiene dificultad para decir en qué consiste porque es una práctica, un «saber cómo», un conocimiento tácito y narrativo, política y éticamente desafiante y, además, que va en contra de nuestra organización cognitiva. Decíamos también que el generalismo ha sufrido la injusticia epistémica que el desarrollo de una ciencia biomédica reduccionista y especializada, con gran capacidad explicativa y tecnológica, inevitablemente tenía que acarrear. Decíamos que tras las críticas «culturales» a la biomedicina de finales de los años 70, la consolidación del modelo biomédico obedeció a motivos políticos (hegemonía del individuo) y económicos (la expansión del mercado de la salud de la mano del poder económico y profesional que ha defendido «a pill for every ill») así como a un objetivo científico reduccionista promisorio, como era el Proyecto Genoma Humano, que, parecía, iba a ser la llave definitiva para comprender y tratar la mayoría de las enfermedades.
Sin embargo, además de que las «críticas culturales» de los 70s están más vigentes que nunca, en los últimos 40 años la calidad del conocimiento biomédico y su capacidad para impactar en la mejora de la salud de las personas y la sociedad se ha visto profundamente comprometida. Las inercias generadas por este conocimiento al servicio más del consumo sanitario que de la salud de personas y/o sociedad, son las causantes de anomalías clínicas (como la triada «over» -sobrediagnóstico, sobretratamiento, sobretest-, la polimedicación, los problemas de seguridad generalizados, el sesgo optimista de profesionales y ciudadanos en relación con la capacidad de las tecnologías sanitarias para mejorar la salud) y anomalías económico-políticas (corrupción institucional profesional, académica y reguladora ineficiencia y curva de rendimientos decrecientes ) graves. Además la identificación de todos los genes humanos ha traído más incógnitas que explicaciones o nuevas «balas mágicas» contra las enfermedades más prevalentes.
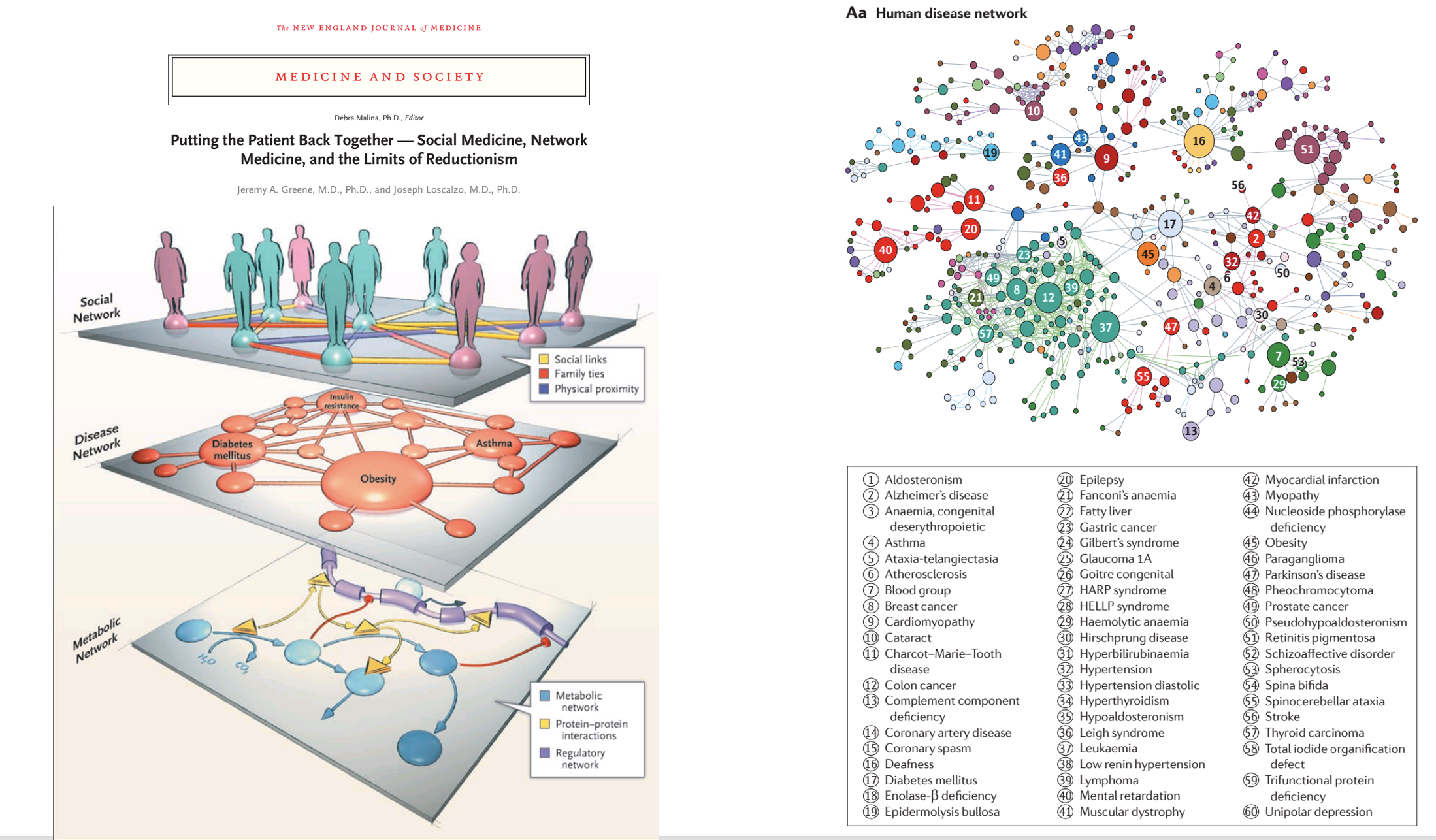
A estas anomalías se suman los hallazgos de lo que llamamos ciencias de la complejidad aplicadas a la biomedicina con mayor capacidad explicativa que la simplificación reduccionsita biomédica.
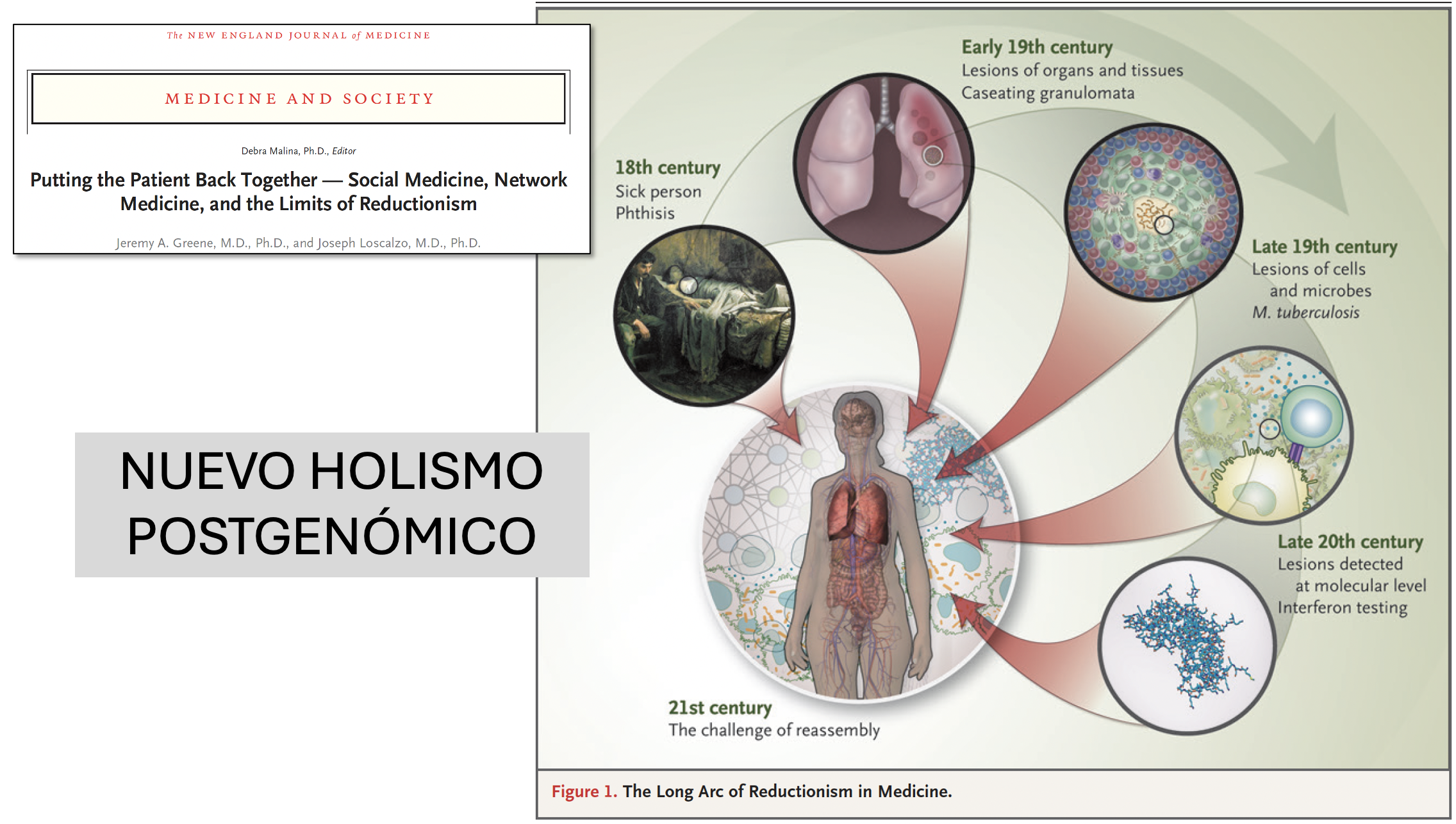
Marcos de análisis como el que propone la network medicine implican, por primera vez en los 250 años de desarrollo científico médico, explicaciones no reduccionistas de la salud y la enfermedad («holismo postgenómico) que llaman a integrar mecanismos básicos fisiopatolóigicos con variables ambientales, sociales y psicológicas:
«Las complejas interacciones entre numerosos factores genéticos y ambientales determinan el fenotipo de la enfermedad. Estas observaciones, junto con el aumento de la disponibilidad de datos bio-informáticos y de alto rendimiento para la detección de interacción, han llevado a la emergencia de la nueva ciencia llamada ”network medicine” centrada en las estructuras inter-relacionales emergentes a partir de interacciones complejas entre genes, proteínas, medio interno y entorno externo” (Putting the patiente.. NEJM)

Se trata del interactoma humano que fundamenta los fenotipos clínicos y abre la puerta a la necesaria personalización de la atención a través de un marco clínico diferente al propuesto por la biomedicina reduccionista:
“El arco trazado desde el holismo hasta el reduccionismo para volver de nuevo no es un círculo completo. Se ha visto afectado por desarrollos más lineales de fragmentación disciplinaria y el incremento de la dependencia tecnológica en las ciencias biomédicas. No es posible una distinción estricta entre holismo y reduccionismo en medicina. Hablar de cualquier todo es también las partes: la visión holística de la network medicine depende en sí misma de un campo de atomizado de diferentes partes, incluidos genes, proteínas, datos digitales o infraestructuras computacionales. Sin embargo, es necesaria una apreciación de las limitaciones y un compromiso sostenido para preguntarse sobre lo que se ve y lo que no se ve; un enfoque biosocial de la medicina promete una mayor comprensión y previsibilidad de la complejidad que rige la biología humana y la enfermedad” (Putting the patiente… NEJM
Se trata de una «vuelta al enfermo» para superar la «era de la enfermedad»:
«La medicina interconectada podría ayudarnos a entender la enfermedad humana tanto a nivel micro como macro. Aunque está limitada por las decisiones sobre qué se incluye y se excluye de los conjuntos de datos, el análisis en red de enfermedades y tratamientos ya han proporcionado información sobre nuevos enfoques para clasificación de la enfermedad, la identificación de circuitos de inflamación de muchas enfermedades crónicas, resultados complejos de infecciones y resistencias antibióticas, estrategias de tratamiento polifarmacéutico y detección de efectos secundarios impredecibles de los medicamentos.
«El análisis de redes también puede potenciar una comprensión de los contextos sociales y políticos dentro de los cuales comportamientos o exposiciones ambientales contribuyen al desarrollo de la enfermedad… Estos estudios ilustran la importancia de acoplar lo biológico con lo ambiental, las redes sociales y las políticas con el objetivo de construir un holismo más convincente para dilucidar la enfermedad. A diferencia del anterior enfoque «biopsicosocial” que se transformó rápidamente en un dualismo de lo «bio”, como «ciencia dura”, y lo «psicosocial» como «ciencia blanda”, la network medicine ofrece un escenario potencialmente sintético para entender las interacciones genómicas, ambientales y los determinantes sociales de la enfermedad otorgándoles una importancia similar” (Putting the patient.. NEJM)
Por eso concluíamos la entrada previa con una llamada a la «urgencia del genralismo» tanto para la supervivencia del sistema sanitario y la mejora de la atención de los paciente como para revitalizar intelectualmente el desempeño de todas las profesiones que trabajan en el ámbito de atención primaria.

En esta segunda entrada intentaremos hacer explícita la práctica generalista, contarla y narrarla, desarrollando algunos términos y conceptos que deberían empezar a formar parte de los procesos de enseñanza aprendizaje de la medicina de familia con igual o más importancia que los de meta-análisis, ensayo clínico, o guía de práctica clínica. Para ello, seguiremos fundamentalmente (con otras aportaciones) el primer capítulo de la monografía «Generalism in clinical practice and education», titulado «What is generalism and why is it important?» escrito por tres mujeres que merece la pena localizar y que demuestran, por un lado, como la perspectiva generalista es fundamentalmente femenina en sus preceptos y, por otro, la importancia de introducir el generalismo en la universidad como única vía para acabar con la injusticia epistémica que ha dejado sin conceptualización el desarrollo de la disciplina

Sophie Park es médico de familia en Hertfordshire y catedrática de Atención Primaria y Educación Clínica en la Universidad de Oxford. Es catedrática honoraria de Atención Primaria y Educación Médica en la UCL, donde anteriormente fue Directora de Educación Médica de Pregrado (Atención Comunitaria y Primaria) y Jefa de Enseñanza del Departamento de Investigación de Atención Primaria y Poblaciones. Miembro ejecutivo del Grupo Incubador de Investigación en Educación Clínica NIHR y Directora del Centro de Colaboración Internacional de Londres Best Evidence in Medical Education (BEME). Su investigación utiliza enfoques cualitativos y de síntesis de pruebas para examinar la prestación y organización de la atención clínica generalista y los sistemas de aprendizaje.

Kathleen (Kay) Leedham-Green es investigadora senior en la Unidad de Investigación de Educación Médica del Imperial College de Londres, y anteriormente dirigió el plan de estudios de los primeros años de atención primaria en el King’s College de Londres. Trabaja en el desarrollo del profesorado para educadores clínicos y ha publicado numerosos trabajos sobre educación para una asistencia sanitaria sostenible, innovación y calidad de los servicios sanitarios, compromiso de pacientes y alumnos, y preparación para la práctica. Es miembro de la Junta de ASPIRE en la Association for Medical Education Europe, del consejo editorial de BMC Medical Education y de los comités de educación y mejora de la calidad del Centre for Sustainable Healthcare de Oxford.
Tanya Cohen forma parte del Grupo de Pacientes Expertos por Experiencia en Atención Primaria de la UCL. Fue miembro del Grupo Asesor de Participación Pública y de Pacientes (PPI) de la UCL y ha sido miembro activo del equipo de PPI de Educación Médica desde su creación en 2019, incluida la representación de PPI en las reuniones de Health Education England (HEE). Tanya tiene una gran experiencia como paciente y cuidadora. También tiene 25 años de experiencia profesional como productora de televisión, especializada en documentales médicos y de observación de personajes.
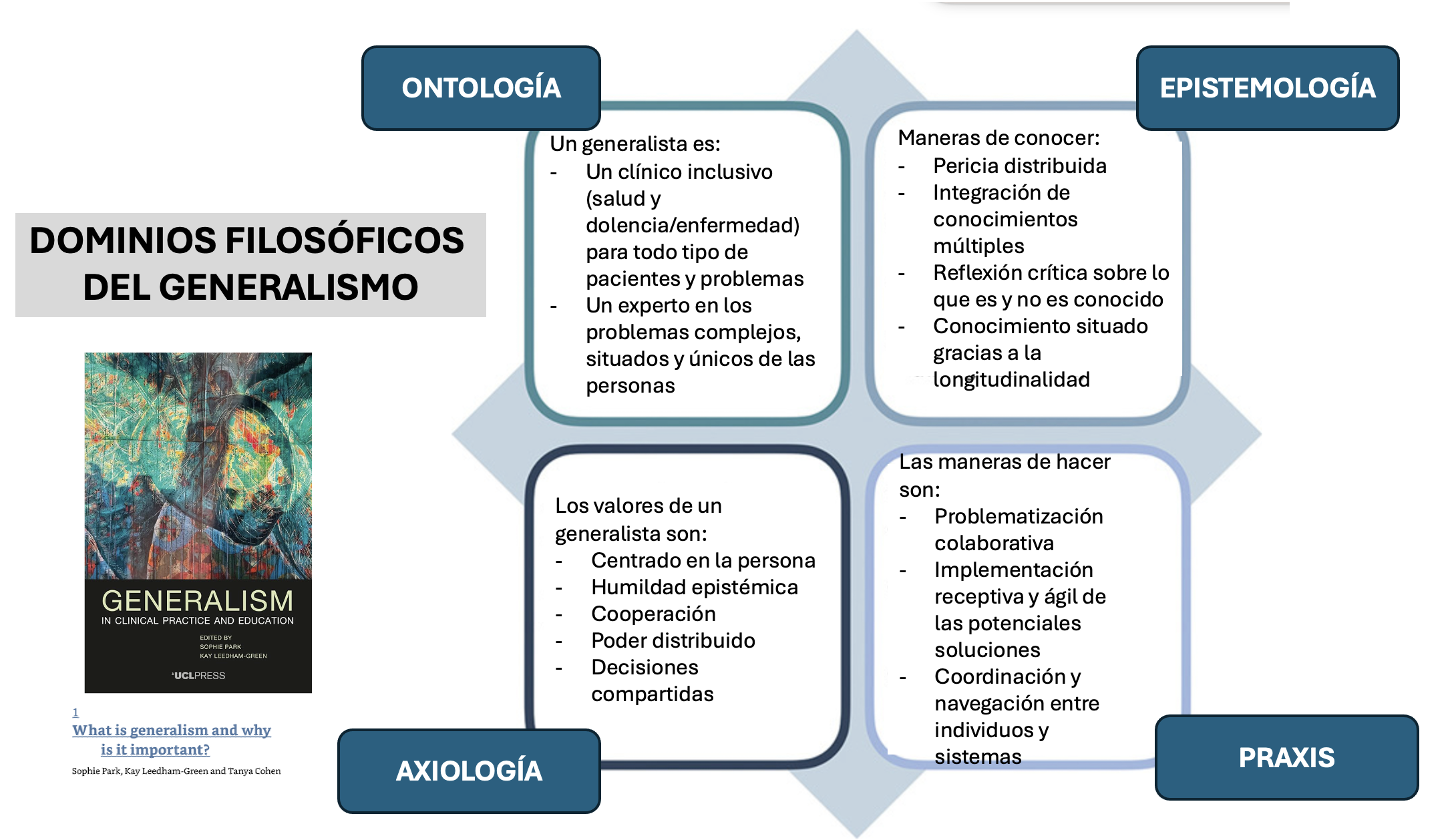
Las autoras defienden que el generalimo hay que definirlo desde cuatro puntos de vista: el ontológico (¿Qué es?), el epistemológico (¿Cómo conoce?), el axiológico (¿Cuáles son sus valores?) y el praxiológico (¿Cómo actúa?). Empecemos, como debe ser, por la ONTOLOGÍA
«Las generalistas son profesionales inclusivas que pueden trabajar con todo tipo de pacientes y problemas. Pueden apoyar a personas en todas las etapas de la vida, con síntomas indiferenciados, enfermedades menores o mayores, afecciones crónicas y problemas complejos, situados y contextuales. Son médicas sostenibles (que sostienen) que se ocupan de la salud de los pacientes, así como de sus dolencias y enfermedades, y trabajan para abordar las desigualdades en materia de salud de la población” (Pos 502 del e-book)
El enfoque clínico es expansivo:
“… un enfoque clínico expansivo tiene implicaciones. Ver las necesidades de salud desde la perspectiva de las personas en lugar de las propias habilidades especializadas de una médica significa que las generalistas trabajan cómodamente con síntomas y enfermedades que pueden no convertirse en una enfermedad con nombre… Las generalistas consideran que los síntomas, las enfermedades y las dolencias están dinámicamente entrelazadas con las circunstancias de la vida de las personas” (Pos 502)
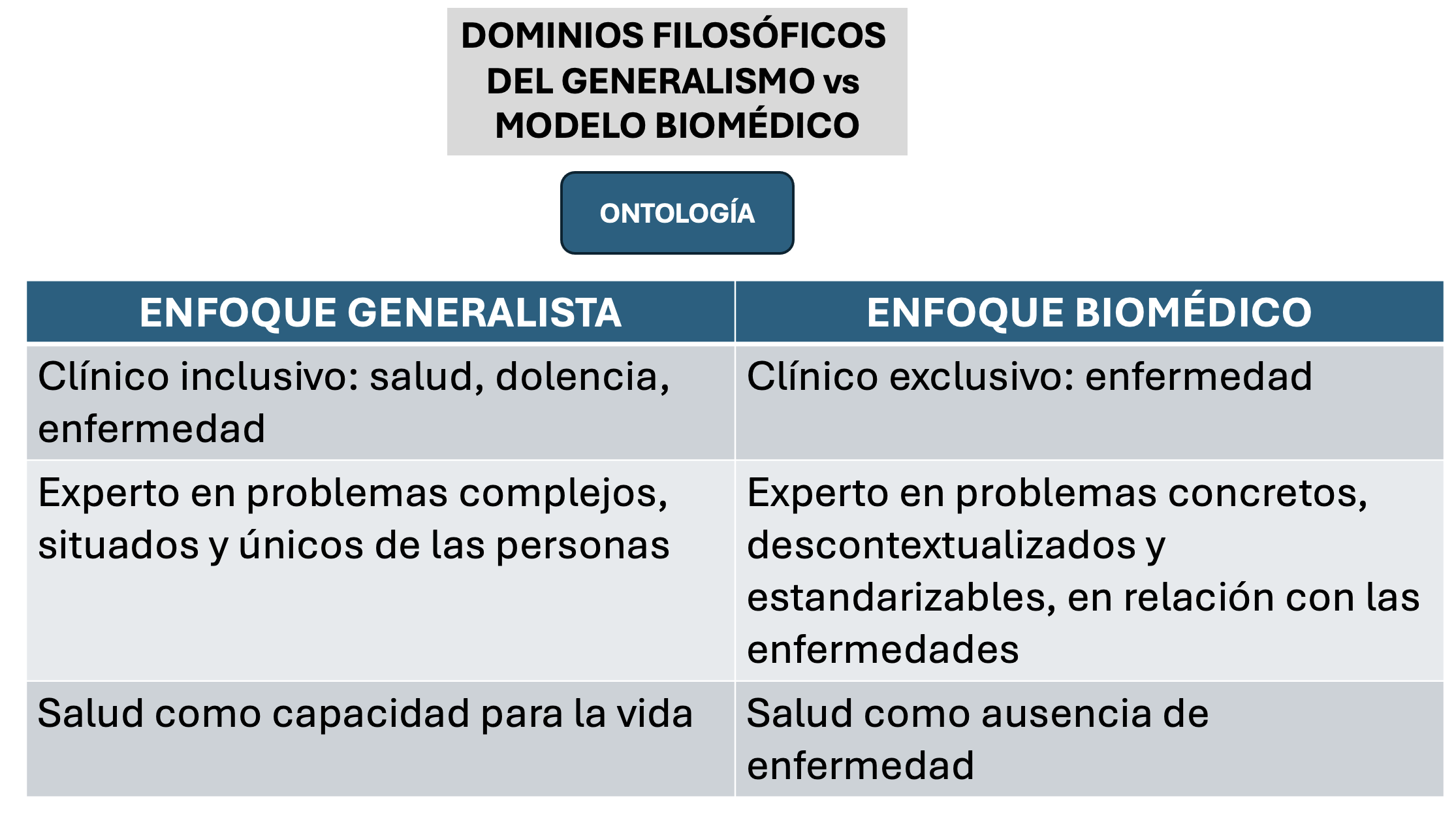
Dialecticamente, para definir generalismo respecto a lo que es el enfoque biomédico, podríamos sintetizarlo en la tabla de arriba (eleboración propia)

El concepto de salud es fundamental en el generalismo. La idea de salud positiva (que viene directamente de la tradición de Ivan Illich) impone la necesidad de individualizar la atención ya que cada uno está sano a su manera (contando con sus cargas y capacidades). En tres entradas previas (aqui, aqui y aqui) reflexionábamos sobre las implicaciones políticas de esta definición positiva de salud o salud como capacidad.
La EPISTEMOLOGÍA del generalismo tiene que ver con qué conocimiento y cómo lo utiliza:
“Si el clínico va a trabajar con todo tipo de pacientes y todo tipo de problemas, esto requiere un enfoque muy especial hacia el conocimiento…Por lo tanto, el generalismo requiere que los clínicos tengan una conciencia y una actitud humilde y abierta hacia el no saber. Pero ¿cómo sabe un generalista qué hacer, cuando no lo sabe? Observar a un generalista en acción revelará rápidamente que se basan en lo que denominamos ”pericia distribuida«. Esto significa que reconoce, construye e implementa una amplia gama de formas de conocimiento según sea necesario y trabaja con el conocimiento y la experiencia de otros… Pos 530
La pericia distribuida parece un concepto muy fructífero al igual que la idea de conocimiento situado:
“Los generalistas adoptan enfoques personalizados para problemas complejos. Esto requiere que los generalistas integran e implementen el «conocimiento situado» (conocimiento que es exclusivo de una persona o lugar) con otras formas de conocimiento… El conocimiento situado no está escrito en ningún libro de texto y, por lo tanto, cuesta tiempo construirlo y conectarlo. El conocimiento biomédico y otras formas de conocimiento clínico deben estar conectadas con el conocimiento situado para que cada uno de ellos se implemente de manera efectiva. Los generalistas, por lo tanto, se benefician de la continuidad con las personas y con los lugares, de modo que pueden construir y utilizar el conocimiento situado*.

La longitudinalidad es por tanto un requisito epistémico, de conocimiento. Si comparamos la epistemología del generalismo con la del marco biomédico tendríamos un esquema como el de arriba
La AXIOLOGÍA del generalismo viene muy influída por la atención centrada en la persona:
«Centrarse en primer lugar en lo que importa a las personas, en vez de en el propio campo de conocimiento médico, surge a través de un sistema de valores generalistas. Esto no significa que otros sistemas de valores estén equivocados; son complementarios. El sistema de valores de un generalista no solo define su enfoque clínico, sino que también define cómo juzga lo que es una «buena práctica» y cómo se posiciona en relación con los demás. Por ejemplo, ¿se puede medir adecuadamente la calidad de la atención generalista a través de marcadores biomédicos de control de enfermedades? … ¿Es más importante el conocimiento de un clínico basado en la enfermedad que el conocimiento que una persona aporta sobre su propio cuerpo, experiencia y contexto?” (Pos 558)
Y continuan:
«Argumentamos que los generalistas valoran cosas como la inclusión, la curiosidad, la continuidad, la colaboración, la adaptabilidad y la participación. Invitan a múltiples perspectivas a la hora de juzgar lo que es «bueno», incluidas las perspectivas de los pacientes y las comunidades junto con las perspectivas de los médicos, otras profesionales y académicos. Se posicionan con colegas y pacientes: compartiendo conocimientos, compartiendo decisiones, pidiendo e integrando las perspectivas de los demás” (Pos 572)

Es importante como valor del generalismo los conceptos de responsabilidad y humildad epistémica que tan bien describe Gemma Torrell en su artículo en AMF «Lo invisible: práctica y razonamientos clínicos en la Medicina de Familia». Gemma también establece lo que sería la ética hermeneútica o interpretativa del generalismo a la hora de traducir lo que el paciente narra:
“Parte de la tarea del profesional en la práctica clínica es lingüística, pues de alguna forma se ejerce de traductor e intérprete. El lenguaje es un instrumento para comunicarse, entender la realidad y construir identidad. En el lenguaje del paciente se encuentra contenido su mundo. Y con su lenguaje narra su experiencia de la enfermedad a través de la expresión de lo que siente (lo que el profesional significa en síntomas). El objetivo de la escucha de la narrativa del paciente es entrar en ese mundo… Con el gesto, la mirada, el tono de voz, el respeto, el reconocimiento y el trato se invita al paciente a contar su historia y a participar en el encuentro.”
Y continua:
“Las actividades que se realizan mientras se escucha una narración o después son en su mayor parte lingüísticas: traducir aquello que dicen los pacientes desde su sistema de expresión, en su lenguaje, a otro sistema de expresión (el lenguaje médico) mediado por nuestro propio sistema de expresión y lenguaje (el del profesional como persona), es decir, traducir «la subjetiva experiencia de enfermedad en el reconocible discurso de la medicina». La narración aportada por el paciente ya ha recorrido un largo camino y puede ser a su vez una interpretación o una reinterpretación del propio paciente (que ha ido pensando en lo que le sucede) o bien colectiva, a través de conversaciones con otras personas (que le han dado legitimidad de alguna manera para convertir la sensación en algo que pueda consultarse) y puede incluso venir «traducida» a lenguaje médico o elaborada en internet mediante varios contactos con el sistema sanitario o tras estos.
La traducción nos dice la Dra Torrell es un momento muy delicado:
“La traducción constituye un momento delicado en el encuentro clínico, pues establece el punto de partida y une nuestro viaje a lo biomédico. Dependiendo de la traducción e interpretación que se realiza de aquello que narra el paciente, se dirigirá la consulta hacia un lugar o hacia otro… Si se pone en suspenso la traducción (haciéndola, pero manteniéndola en suspenso), a riesgo de incrementar nuestra ansiedad por la no categorización e incertidumbre, quizás estaremos más abiertos al relato del paciente y, en la exploración posterior, a encontrar cosas diferentes… Suspender la traducción puede hacer que el profesional se acerque más a la persona (el lenguaje médico conlleva un poder simbólico) y virar la consulta hacia la esfera sociopsicológica. De otra forma, uno podría acabar traduciendo lo que le convenga que se adecue a su relato mental de lo que está sucediendo en el transcurso del encuentro o de lo que está narrando el paciente y coaptando su experiencia (dándole un sentido el profesional en lugar de que se lo dé la persona a la que se atiende)”

Disgresión propia: Sabemos que los síntomas, a diferencia de lo que pensábamos antes, reflejan mal el estado interno del organismo. Por eso su mala interpretación puede llevar tanto al sobrediagnóstico como al infradiagnóstico. En el generalismo es fundamental re-equilibrar la calibración que se hace desde el ámbito profesional sobre si las personas consultan mucho o poco.

En realidad consultan menos de lo que tendemos a pensar como demuestra este trabajo danés

Como vemos, los síntomas más prevalente aislados no hacen consultar a la mayoría de las personas. El cansancio que es referido por casi la mitad de las personas en el mes previo solo genera un 20% de consultas con la médica de familia
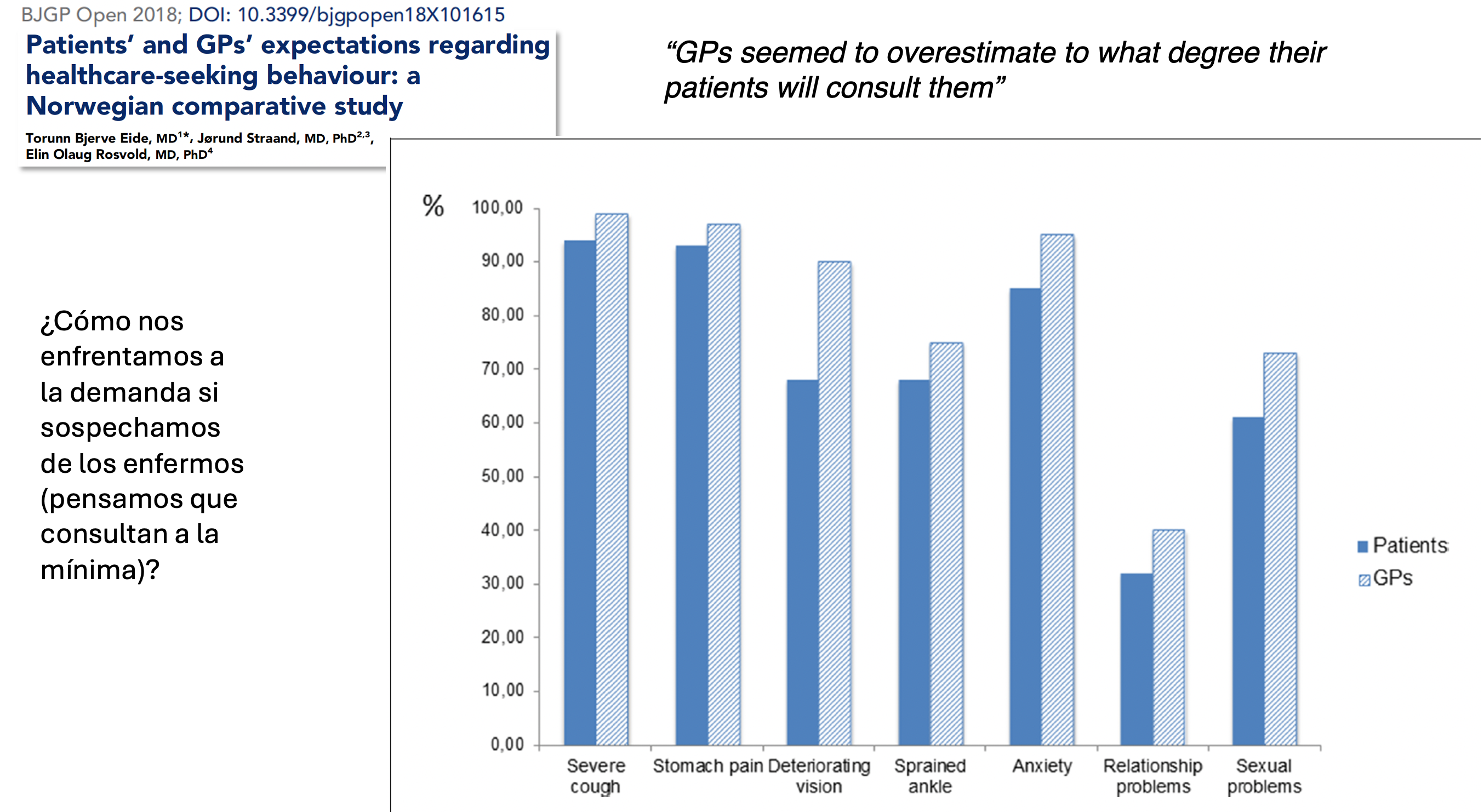
El sesgo de pensar que los pacientes consultan por cualquier cosa se ha demostrado en este trabajo donde poniendo en los mismos escenarios clínicos a ciudadanos y médicos, los primeros tendían a consultar menso que lo que suponían los médicos harían.
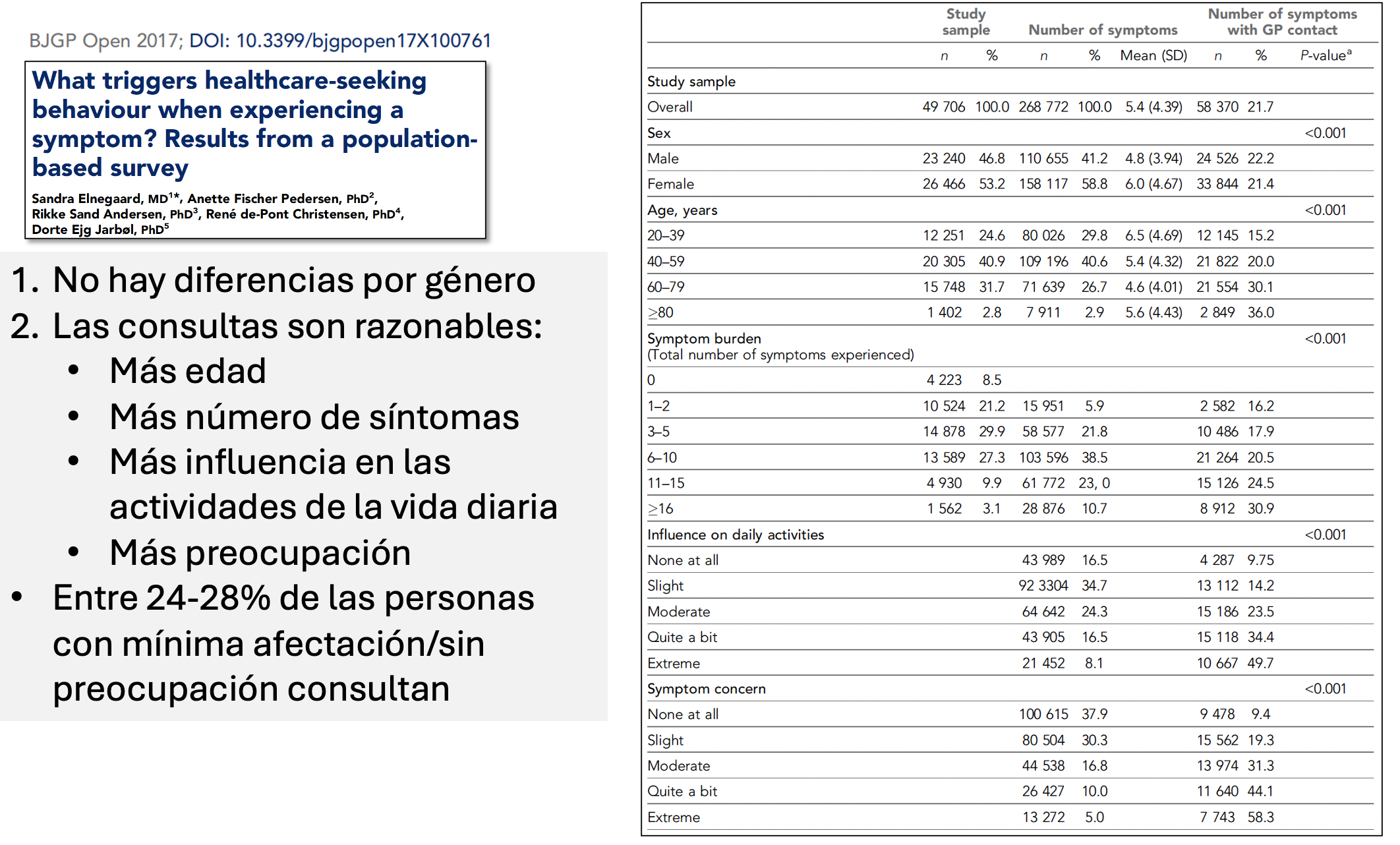
De hecho, las personas consultan de forma bastante razonable. Solo un 25% lo hace ante síntomas que no le preocupan o no afectan a su vida de forma importante

El sesgo en la apreciación de la demanda en atención primaria creo que acaba influyendo en el encuadre de las consultas. Como vemos en los dos trabajos arriba reseñados, casi el 25% de los síntomas que los pacientes pensaban relatar a sus médicos antes de entrar en la consulta no son narrados. Esta «agenda oculta» suele tener que ver con la agenda no biomédica. Los pacientes muchas veces buscan más una explicación que un tratamiento; un enfoque no farmacológico que un medicamento; contextualizar sus síntomas social o psicológicamente que hacerlo en el vacío biologicista. Son claves comunicacionales (y diagnósticas y terapéuticas) que nuestra ansiedad por resolver una demanda sospechosa de banal solo desde el marco biomédico no son frecuentemente escuchadas.(fin de la disgresión)

Por tanto, de nuevo dialécticamente comparamos arriba los valores de ambas perspectivas
Por último la PRAXIOLOGÍA generalista tiene algunas claves muy específicas:
«El generalismo se muestra de maneras que rara vez son sencillas o procedimentales. Por supuesto, los generalistas deben estar familiarizados con las directrices y las GPC, pero a menudo necesitan adaptar o seleccionar enfoques para que sean pertinentes a una situación particular. El generalismo es una navegación consciente y hábil a través de múltiples rutas posibles para lo que necesita explorar ampliamente, conectar diversos tipos y fuentes de conocimiento, involucrar a las personas en el razonamiento y las decisiones clínicas, e implementar esas decisiones de manera dinámica y receptiva. (Pos 586)

La praxis generalista cuenta con cuatro conceptos sumamente explicativos. Veremos cada uno de ellos
La EXPLORACIÓN EXPANSIVA implica:
“Dentro de la práctica clínica generalista existe un amplio espectro de atención clínica legítima durante un encuentro. La atención se puede dirigir, por ejemplo: a una sola enfermedad; enfermedades múltiples; síntomas de mala salud con ausencia de enfermedad; la prevención de enfermedades y el apoyo al bienestar; la gestión de las enfermedades a largo plazo; la interfaz entre la asistencia sanitaria y la asistencia social; o los desafíos históricos y económicos que dan forma a los determinantes sociales de la salud de un paciente” (Pos 597)
Esa exploración expansiva es siempre dinámica y compartida:
«Es legítimo prestar atención a cualquiera.(La demanda) puede ser explícita o implícita… Este proceso es fluido y dinámico, y los clínicos deben pensar de manera crítica sobre el valor y las consecuencias de restringir el enfoque de una consulta o ampliar y reenfocar su alcance de manera colaborativa. Este ámbito más amplio de la práctica y la negociación fluida y en tiempo real de los problemas permiten un reparto más equilibrado del poder (tanto el clínico como el paciente aportan elementos relevantes de conocimiento)”. (Pos. 606)
La deliberación compartida incluye en foco de atención:
“No es posible o necesario ampliar el alcance en cada encuentro. Sin embargo, el generalista está constantemente seleccionando con el paciente en qué enfocarse dentro de una interacción: explorar de manera colaborativa y creativa, acordar y formular el problema o enfocarse juntos antes de buscar posibles soluciones o próximos pasos. En lugar de posicionar al paciente como portador de problemas o «presentando quejas», o incluso como «siendo un problema» si su queja no parece relevante para el campo de especialización de un médico, los generalistas negocian en colaboración dónde centrar la atención clínica con su paciente” (Pos 621)
La exploración expansiva no es abrir una Caja de Pandora:
“Prestar atención a lo que no se dice, así como a lo que se dice, puede ayudar a dar forma a la comprensión de un médico sobre dónde las personas localizan su angustia y ampliar la gama de soluciones aceptables consideradas…La exploración expansiva puede parecer como abrir una Caja de Pandora de problemas irresolubles, y la atención proactiva puede parecer más trabajo a pesar de las eficiencias a largo plazo. Ampliar el alcance de la atención clínica no significa que el generalista deba tratar o actuar sobre todos los problemas en todo momento…Esto requiere que tanto el clínico como el paciente acepten que no todos los problemas identificados pueden tener una solución inmediata disponible, y que no todos los problemas pueden ser resueltos por el clínico o el paciente, pero, aún así, pueden discutir temas que están más allá de su propio alcance de acción directa, y usar su interacción para establecer lo que pueden hacer juntos y en qué cada uno puede trabajar de forma independiente o con otros actores”
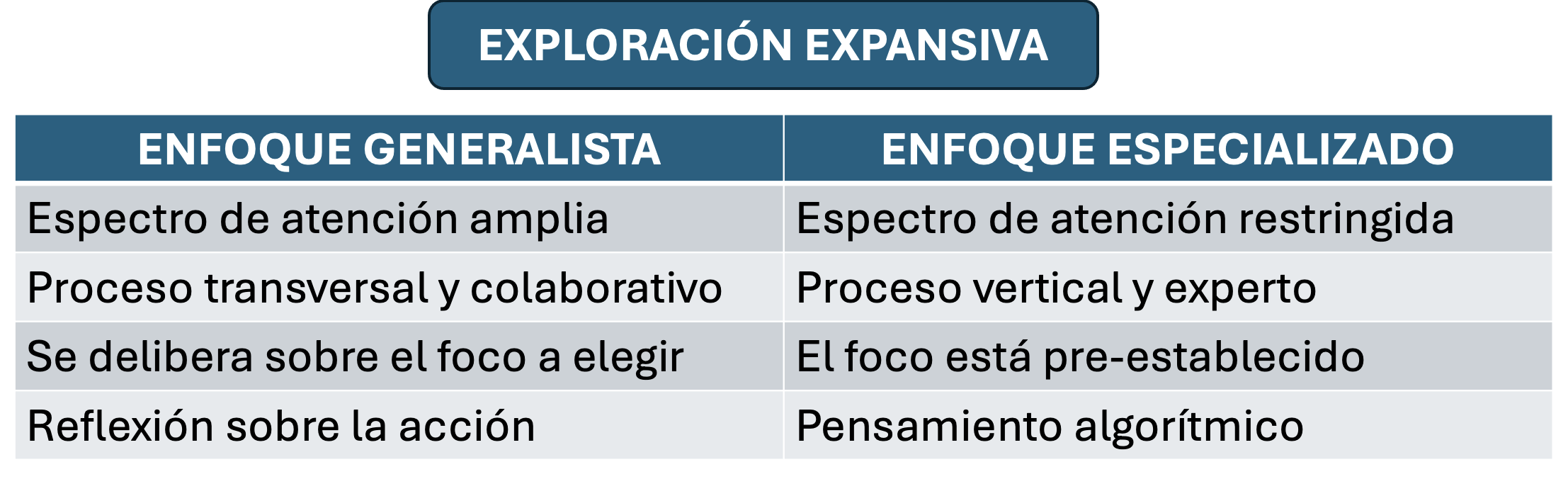
La exploración expansiva propia del generalismo puede compararse con la que activa el modelo biomédico (de nuevo, elaboración propia)
El segundo elemento de la praxis generalista es el PROCESAMIENTO PARTICIPATIVO:
«Navegar por el amplio ámbito clínico del generalismo es un reto y requiere el compromiso participativo de los pacientes, los cuidadores y otras personas. Los generalistas trabajan en un espacio problemático potencialmente infinito y las personas a menudo vienen con síntomas indiferenciados o difusos… incluir o excluir todas las posibilidades a través del cuestionamiento directo y la prueba de hipótesis es inviable y, de hecho, inútil en contextos generalistas: el rango de problemas potenciales es demasiado alto y la frecuencia de hallazgos positivos demasiado baja. Sólo dando a los pacientes y a los cuidadores la oportunidad y el estímulo de describir todo lo que les parece preocupante el generalista puede esperar reducir este espacio infinito de problemas… (Pos 664)
La participación como herramienta epistémica o de conocimiento va más allá de la que activamos por motivos humanistas, éticos o legales. Ese procesamiento participativo implica compartir la incertidumbre:
“Al utilizar un enfoque explícito de razonamiento de «pensar en voz alta», el clínico comparte los límites de su razonamiento en la toma de decisiones, lo que permite que el paciente tenga más confianza para volver a re-evaluar si surge algo inesperado y hacer visibles las áreas de disonancia que podrían necesitar más atención. Si hay una disonancia no abordada, esto puede interrumpir las oportunidades de atención futura.”
La participación aumenta la complejidad sin duda:
“Los procesos participativos no están exentos de desafíos. Existen posibles dificultades en la distribución del poder y las responsabilidades de toma de decisiones entre los médicos, los pacientes, los cuidadores y otras personas. Por ejemplo, si la balanza se inclina en gran medida hacia la experiencia del paciente, el médico puede tener dificultades para llevar la conversación más allá del sufrimiento emocional. O, si las decisiones se transfieren completamente al paciente, puede sentirse abrumado o agobiado con la responsabilidad de tomar una «buena decisión”… El proceso de compartir el poder, el conocimiento y las decisiones no se limita a un evento de consulta único, sino a un continuo distribuido en el tiempo más allá de la consulta” (Pos 692)

Arriba la diferencia existente en este ámbito entre el generalismo y el enfoque biomédico.
El generalismo utiliza en su praxis otro concepto fundamental: el CONOCIMIENTO CONECTADO:
“Los pacientes y los médicos son seres humanos; Sin embargo, ambos pueden perder de vista uno u otro elemento del «humano» y de su «ser». Tratar a los médicos y a los pacientes como seres humanos implica una integración de lentes. La lente «humana» centra la atención en el cuerpo físico, el objeto de la enfermedad o la ciencia biomédica relacionada con el patrón de la enfermedad. El enfoque adicional en el «ser» explora la naturaleza situada del ser humano: sus experiencias, sus circunstancias, su contexto y sus relaciones con los demás.” (Pos 708)
El conocimiento relevante en esta interacción generalista es plural:
“La conexión de formas y fuentes dispares de conocimiento presenta un problema a los generalistas: ya no se centran en un solo tipo o conjunto de conocimiento (por ejemplo, biomédico), sino que equilibran una gama de formas de conocimiento interrelacionadas. El conocimiento ya no es fijo y delimitado, sino que se construye dinámicamente y está en constante expansión. Deben conectarse y navegar por este espacio de saber más amplio durante una interacción médico-paciente, y cada participante debe dar forma a la naturaleza del diálogo y a los posibles resultados. Parte de la experiencia del generalista consiste en reconocer qué conjuntos de conocimientos son relevantes y cuáles son incompletos. Reconocer tales brechas, saber cuándo hacer una pausa o cómo conectarse con otros recursos y personas para mejorar el cuidado de un paciente requiere humildad y explicitación de la vulnerabilidad epistémica” (pos 708)
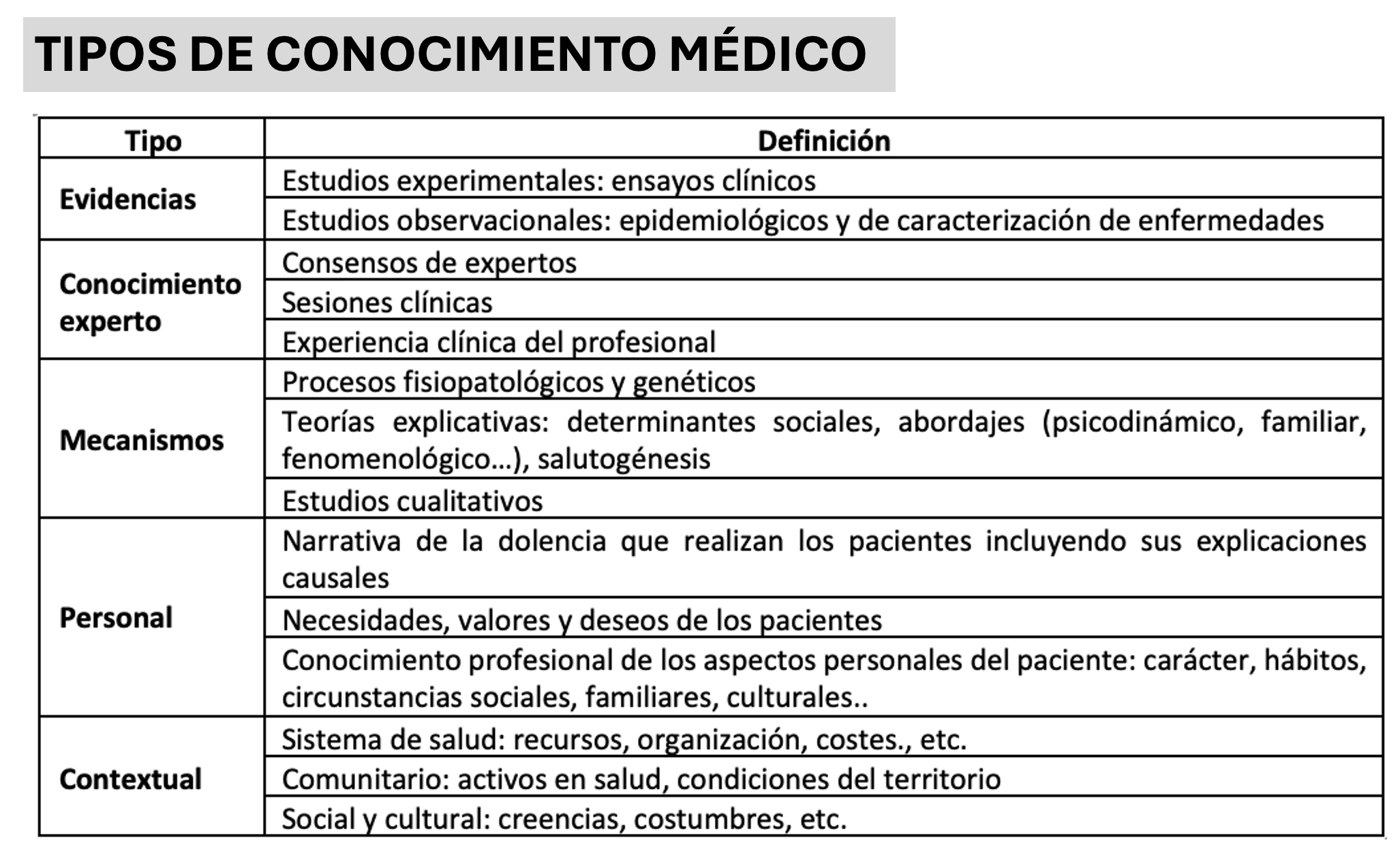
Este pluralismo evidencial está compuesto por conocimientos de diversas procedencias
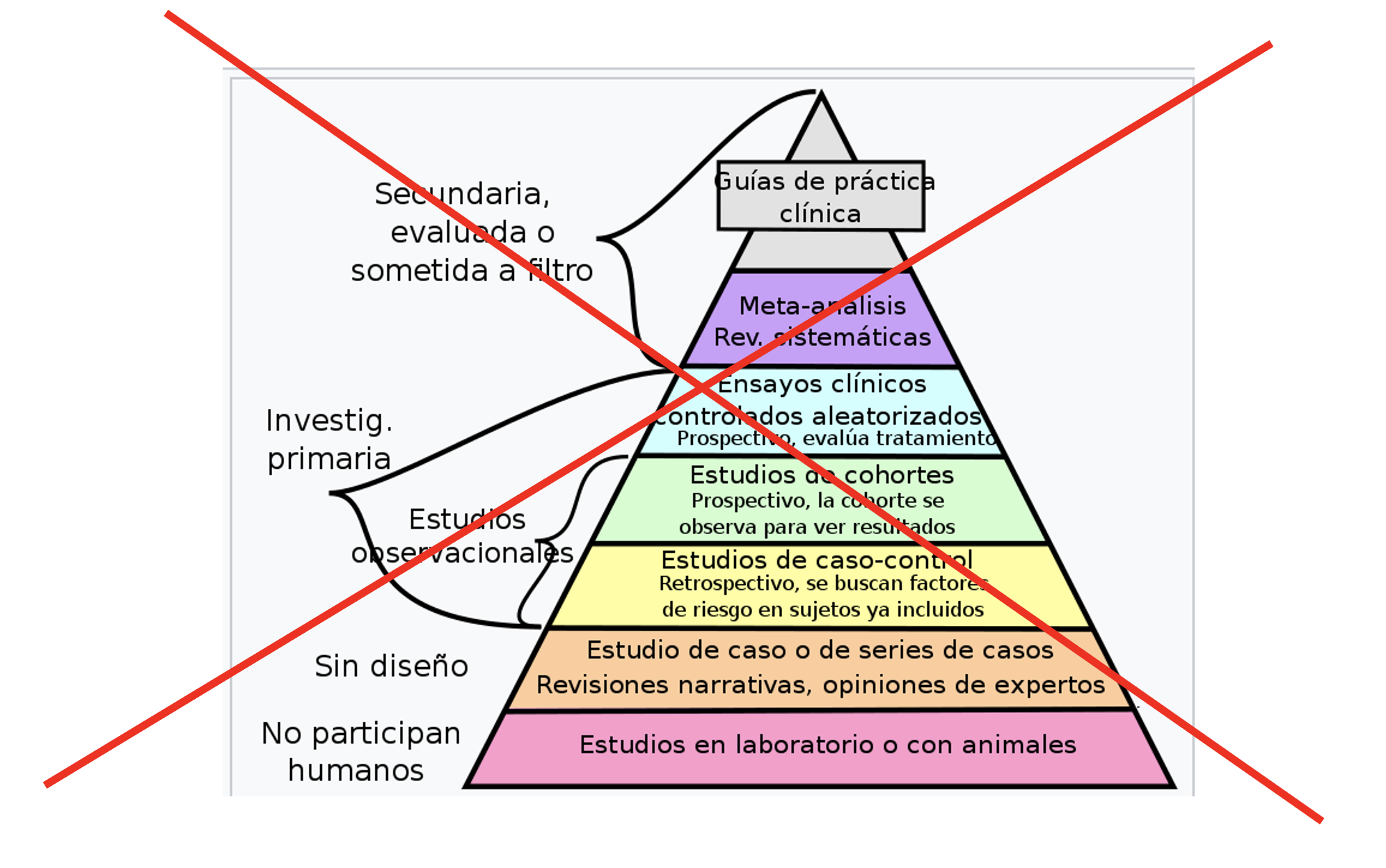
La jerarquía de la MBE clasifica el conocimiento según la carga evidencial de la metodología no según su relevancia para los enfermos. Es un artefacto conceptual tan inútil como iatrogénico cuando traslada la idea de que es aplicable a las decisiones con los pacientes particulares, especialmente en un contexto de atención primaria
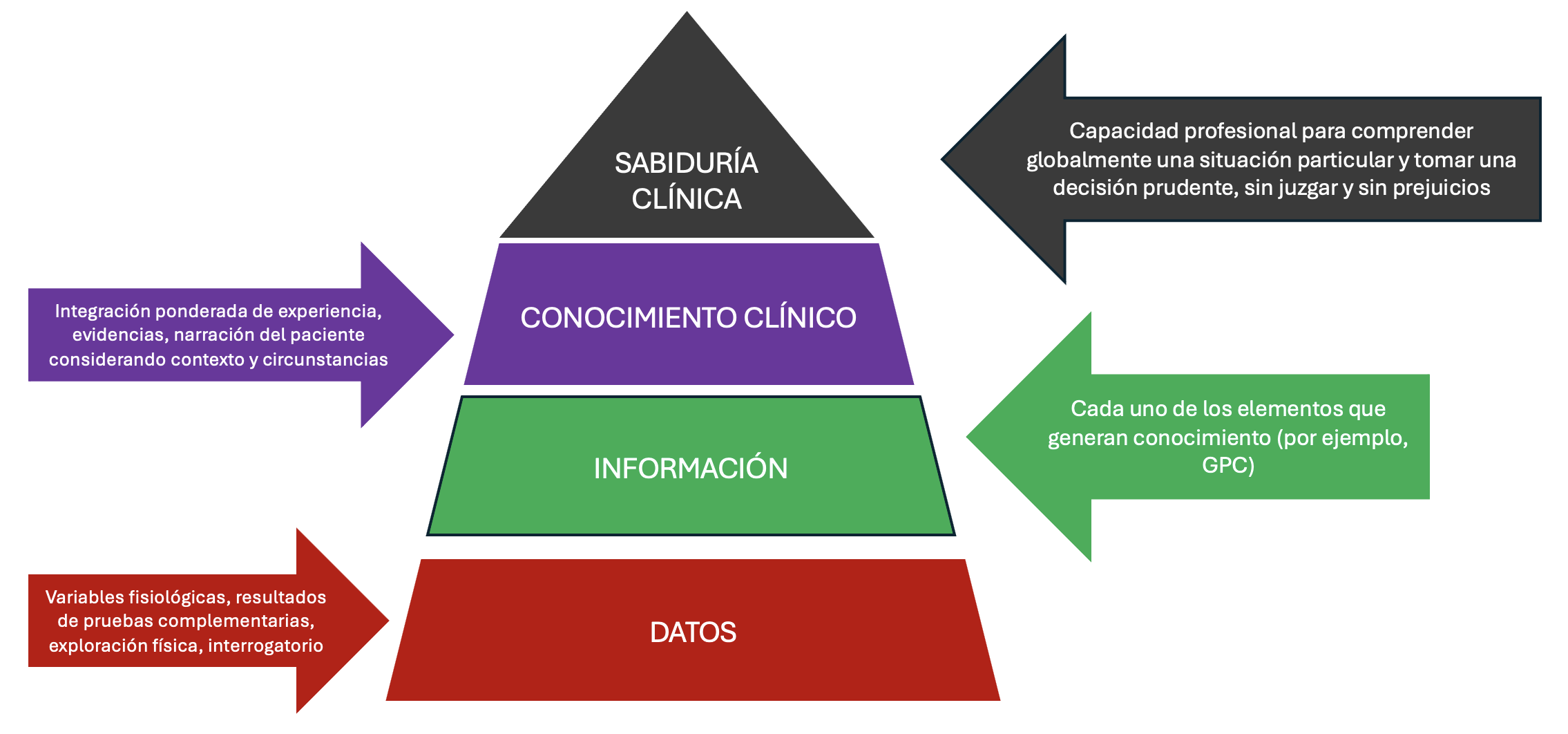
Nosotros proponemos otra pirámide más exigente.
El conocimiento conectado implica estrategias cognitivas para la toma de decisiones:
«(Hay) un proceso de búsqueda inductiva (escucha activa extendida) (inductive foraging) y rutinas gatillo hipotético-deductivas (triggers routines)… En contextos generalistas, los enfoques más participativos y centrados en el paciente dan como resultado un mejor razonamiento clínico» (Pos 664)
El modelo biomédico decisional es el hipotético deductivo descrtito por Elstein en su trabajo realizado con médicos de hospital tratando pacientes ingresados
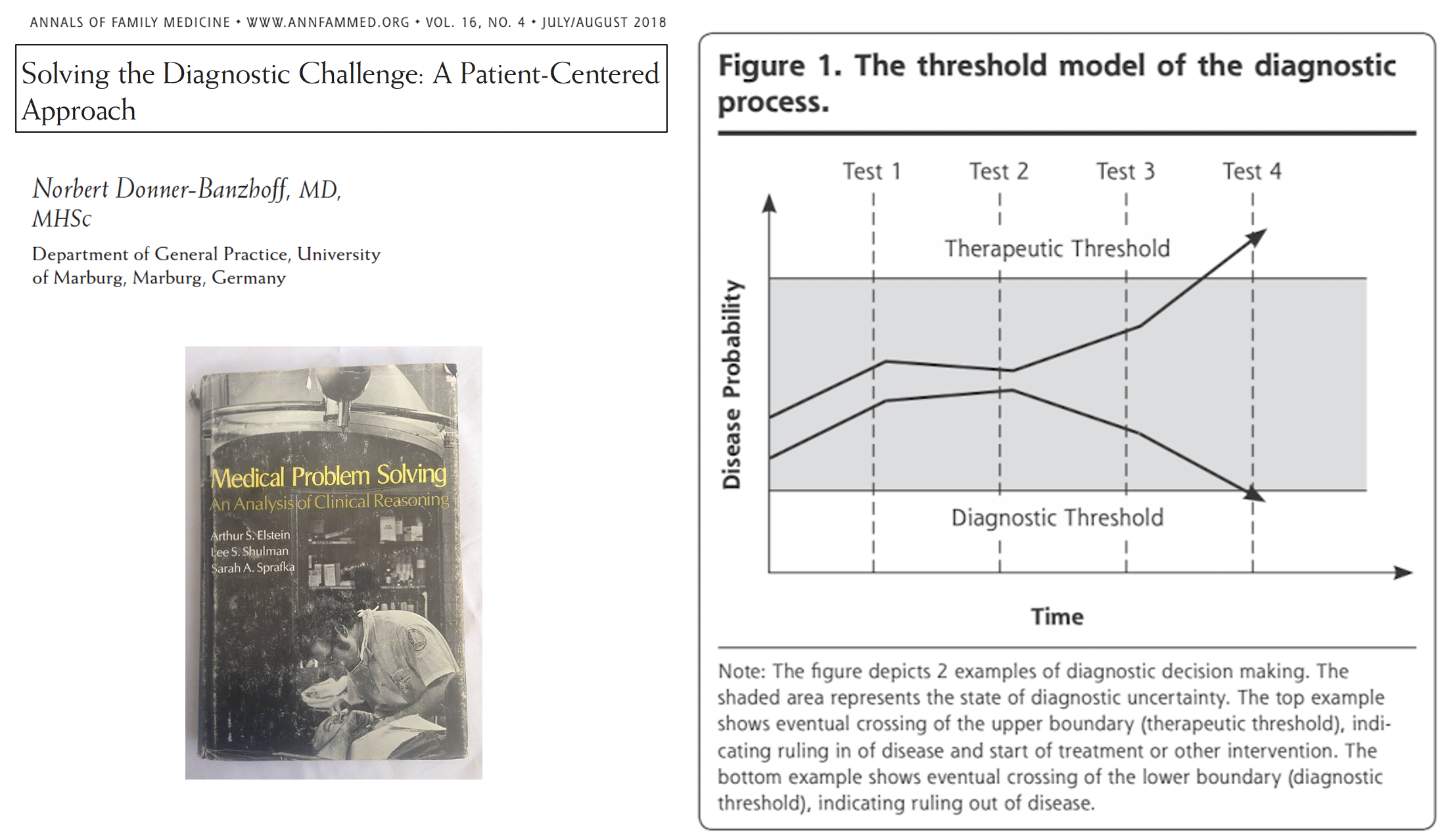
Los profesionales generan hipótesis diagnósticas muy pronto y las van confirmando o descartando a través del interrogatorio, la exploración física o las pruebas complementarias hasta que pasan el umbral terapéutico (hay con elevada probabilidad un diagnóstico con un tratamiento) o el umbral diagnóstico (no hay con elevada probabilidad un diagnóstico específico). Este modelo no contempla las condiciones decisionales a las que se enfrenta las médicas de familia. Como escribe Donner-Banzoff, alumno de Gerd Gingerezer :
«El enfoque de los umbrales asume que el espacio del problema clínico está claramente delimitado y en su mayoría lleno de enfermedades específicas identificables. Sin embargo, esto no es cierto en la atención primaria. Aquí, el espacio del problema es casi infinito y en gran medida indiferenciado, y la prevanlencia de enfermedades graves y específicas es baja»

Por eso las estrategias cognitivas generalistas han de integrar la exploración inductiva con la activación de preguntas gatillo para descartar las patologías más graves y en un momento más avanzado de la entrevista la metodología hipotética deductiva
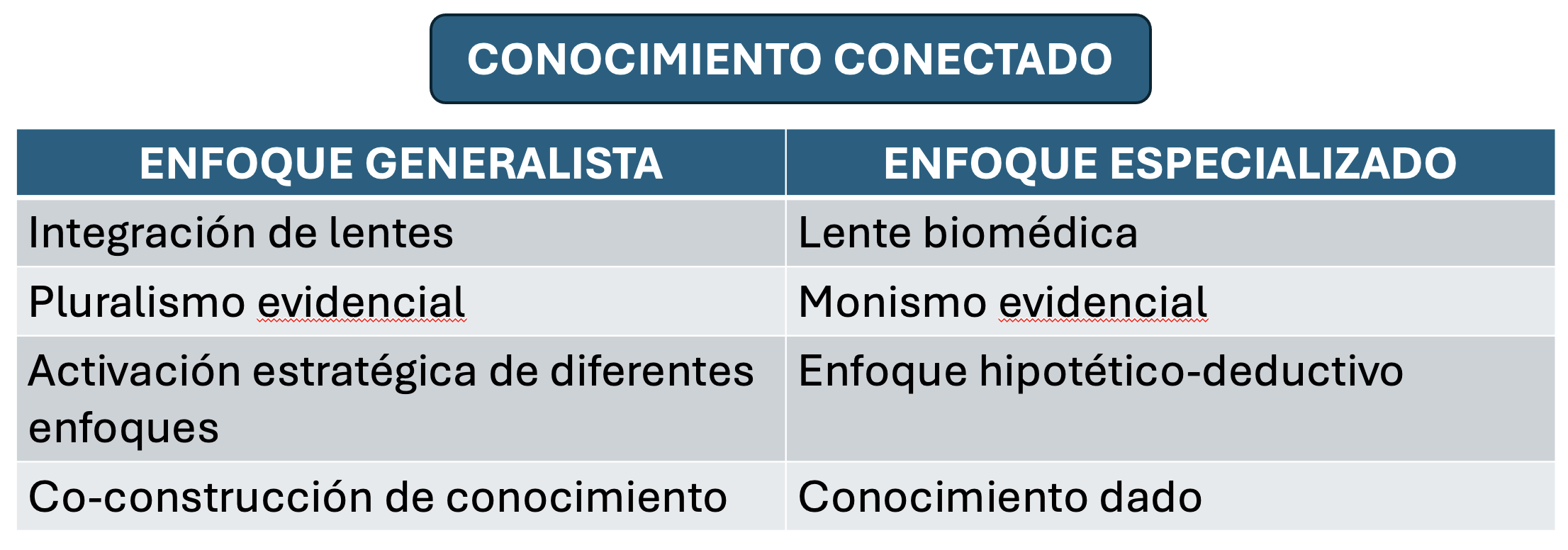
En el concepto de conocimiento conectado podemos observar diferencias con el modelo biomédico
Por último, otro concepto clave en la praxis del generalismo es la IMPLEMENTACIÓN ADAPTATIVA
“Trabajar con la incertidumbre continua requiere enfoques adaptativos para la implementación de posibles formas de avanzar, incluida la revisión de las decisiones si los síntomas persisten o cambian. Los problemas de muchas personas nunca cruzan umbrales diagnósticos o intervencionistas claros, sino que permanecen en una zona de incertidumbre. Los generalistas aplican la sabiduría práctica, equilibrando cuándo actuar con cuándo esperar y ver. El umbral o «límite» que determina si algo se medicaliza, se mantiene para una revisión futura o se explora de otras maneras, variará en función de lo bien que el clínico y el paciente se conozcan y confíen mutuamente, y de sus respectivas experiencias, preocupaciones y enfoques preferidos. La relación entre el paciente y el clínico se vuelve más importante, lo que requiere confianza mutua y apertura para permitir un intercambio efectivo y la coproducción de cómo proceder” (Pos 724)
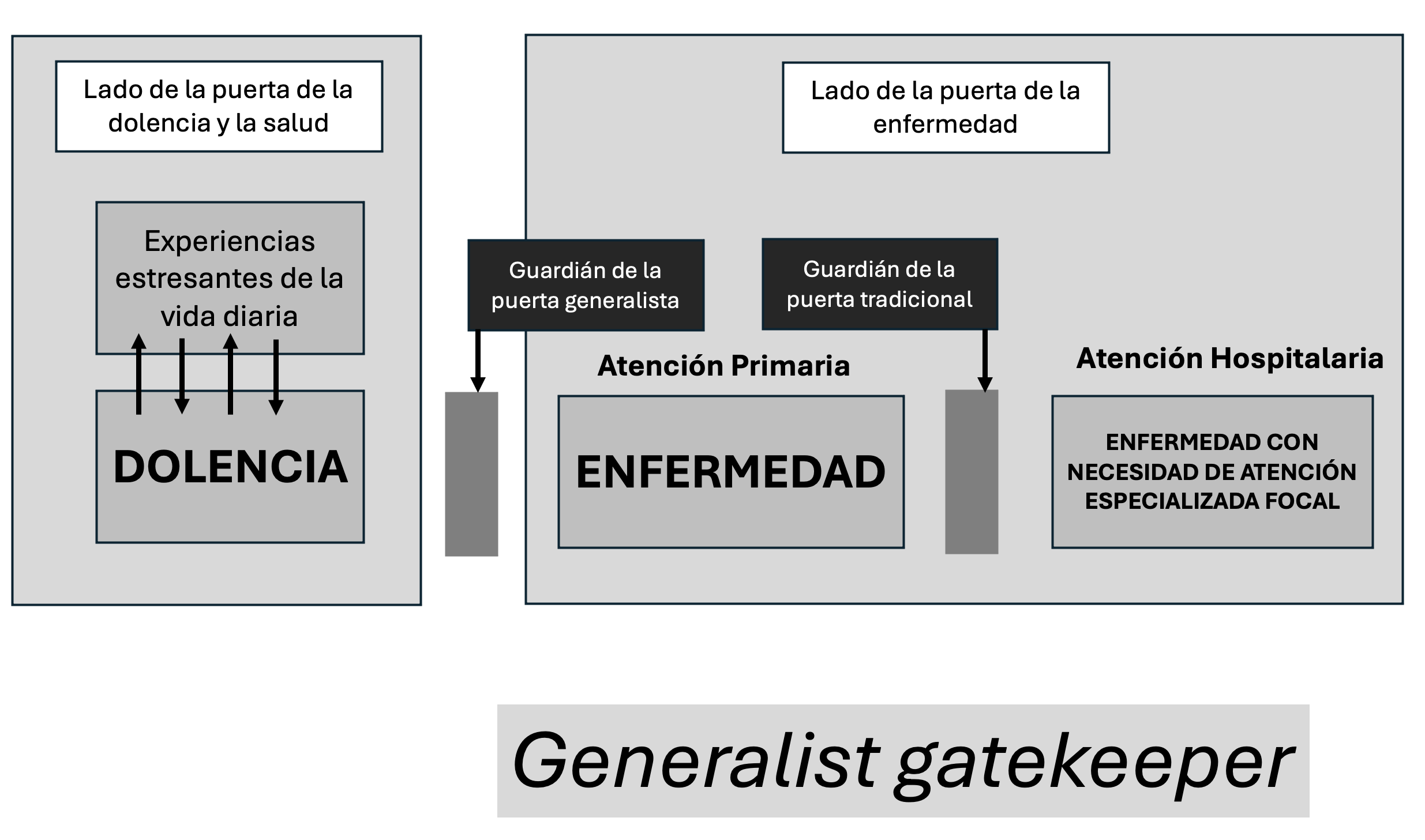
Esta implementación adaptativa incluye la posibilidad de medicalizar o no la sintomatología. Es esa medicalización flexible que describió Iona Heath en su Generalist gatekeeper
La implementación siempre es contextual:
“El generalismo a menudo se implementa de manera contextual y adaptada a situaciones individuales, enmarcadas dentro de una red distribuida de producción de conocimiento. Existe un potencial creativo que surge dentro y de los encuentros clínicos para combinar el conocimiento basado en la enfermedad y el protocolo con formas de conocimiento más complejas sobre la persona y su situación. El clínico ya no se posiciona como omnisciente, aunque, por supuesto, está introduciendo, conectando y filtrando el conocimiento experto. Más bien, están co-produciendo conocimiento relevante durante un encuentro, incluyendo invitar a la experiencia de otros” (Pos 724)
La implementación contempla lar eformulacicón del problema:
“Los generalistas se posicionan como parte de una comunidad de formas profesionales y personales de conocimiento. El paciente también pasa de ser un receptor pasivo de la atención en un momento dado a alguien que participa en múltiples intercambios de información, conocimientos y experiencias personales a lo largo del tiempo. Por lo tanto, a través de la interacción y la negociación, los médicos y los pacientes exploran una amplia gama de posibilidades, establecen problemas y priorizan de manera colaborativa, y luego utilizan su conocimiento y experiencia colectivos para formular un plan más adecuado para esa persona en ese momento, que puede revisarse o adaptarse de acuerdo con las necesidades” (Pos 739)
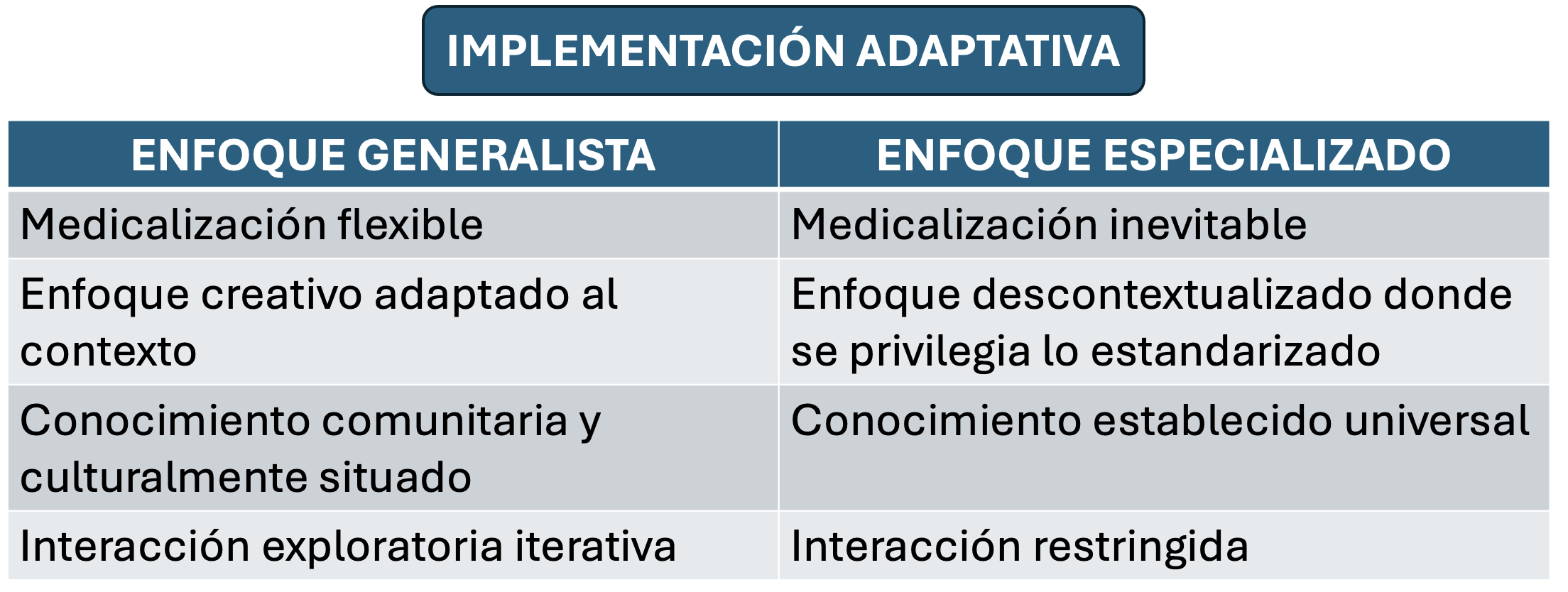
La implementación adaptativa generalista se diferencia del marco biomédico

El proceso completo puede verse esquematizado arriba en un camino de ida y vuelta flexible y adaptativo
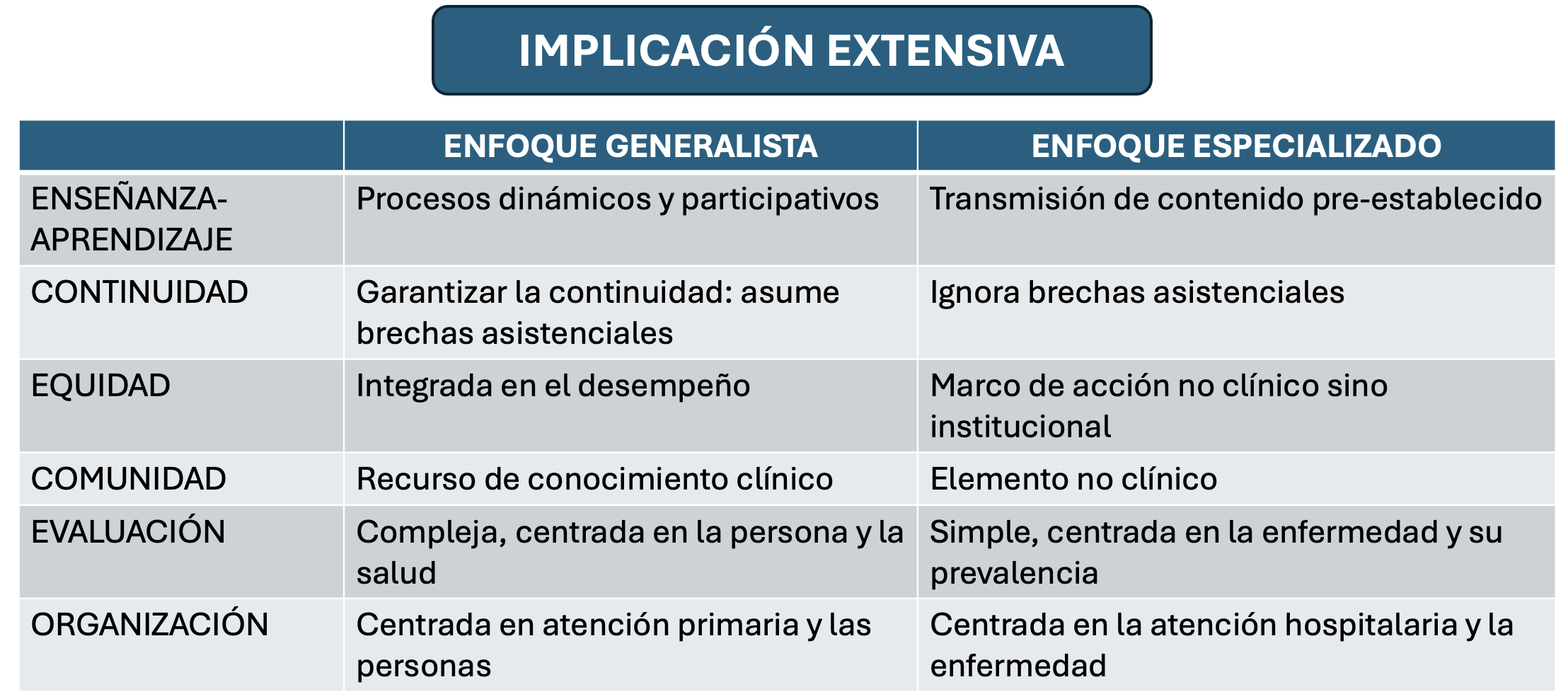
Este modelo generalista de atención clínica tiene implicaciones extensivas en vatios ámbitos que esquematizo arriba
En la tercera parte de esta serie sobre el generalismo pondremos dos ejemplos de ensayos clínicos que han demostrado como el enfoque generalista es capaz de lograr sorprendentes resultados tanto en el tratamiento del dolor crónico como de otros síntomas físicos persistentes. Es decir, el generalismo es una hard tech para una gran cantidad de dolencias y alteraciones enormemente prevalentes en atención primaria como lo es el enfoque biomédico farmaco-tecnológico para muchas enfermedades agudas.
Ya no hay excusa. El generalismo es urgente
Abel Novoa es médico de familia y expresidente de NoGracias

Esta es la segunda parte de un taller titulado «La urgencia del generalismo» que se celebró en Toledo el sábado día 26 de octubre gracias a la amable invitación del Colegio de Médicos de Toledo y, concretamente, de su Secretario el Dr Raul Calvo Rico.

